Дренаж почки при камне что такое
Трубка, дренаж, стент в почке и мочеточнике. Варианты дренирования почки при стриктурах, уролитиазе и беременности.
Катетеризация мочеточника. В качестве диагностической манипуляции мочеточниковый катетер используется для проведения ретроградной уретеропиелог рафии с целью диагностики проходимости мочеточника (стриктура, камень, опухоль, девиация). Катетеризация почки позволяет селективно исследовать мочу из пораженной почки путем посева, определения раздельного клиренса и клиренса эндогенного креатинина, а также осмолярности, количества и удельного веса выделяемой мочи.
При проведении дистанционного дробления подведение катетера к камню способствует его визуализации и осуществлению дробления (в случае рентген негативного характера камня возможно осуществление ДЛТ на фоне ретроградной уретерографии или наведением на конец мочеточникового катетера). Для повышения эффективности ДЛТ мочеточниковый катетер либо заводится за камень, либо фиксируется ниже, для того, чтобы окружить камень жидкой средой. Несмотря на то что данная процедура повышает эффективность лечения, процент возможного рецидива не снижается [9, 20, 49]. В качестве лечебной манипуляции катетеризация проводится при помощи катетера (диаметром не ниже 6 Фр) с целью деблокирования почки и при остром пиелонефрите для восстановления оттока мочи и проведения адекватной антибактериальной терапии острого воспалительного процесса.
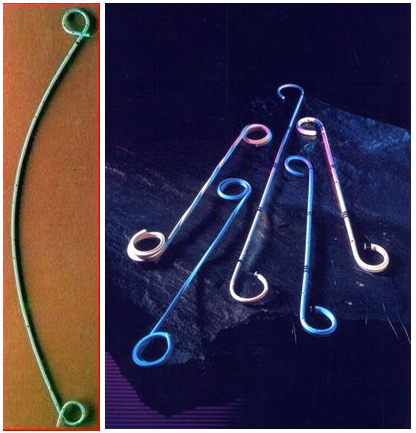
Установка внутреннего стента. Мочеточниковые стенты в последние годы широко используются при эндоскопических операциях и при ДЛТ. Стенты могут быть установлены как ретроградно так и антеградно (см. рис. 22). Стентирование показано при литолитической терапии рентгеннегатив ных (уратных) камней; для профилактики обструктивных осложнений ДЛТ крупных камней, учитывая вероятность повторных сеансов; интраоперационно при пиелолитотомиии, уретеролитотомии и трансуретральной уретеролитотрипсии, в качестве интубирующего дренажа.
Виды стентов
Хотя стенты отличаются по своему дизайну, однако все они имеют общие конструктивные особенности (см. рис. 6 приложения):
• завитки на обоих концах для фиксации в лоханке и пузыре;
• калибровку в сантиметрах для правильной установки;
• стандартный размер просвета для установки с помощью проводника;
• дренажные отверстия по всей длине стента.
В последнее время появилось несколько новых модификаций, однако мало кто из специалистов считает, что эти изменения улучшают изначальный двухзавитковый дизайн. Большинство стентов стали выпускать с лесками на пузырном конце, и выходящими по уретре наружу, что позволяет и пациентам, и врачам удалять их без повторной цистоскопии.
Материалы. Огромное количество материалов используется в производстве стентов. Большинство стентов изготавливается из
полиуретана; они имеют различные степени жесткости и бывают разной длины и диаметра. Успешное применение стентов во многом зависит от понимания их патофизиологического воздействия на мочеточник. Это цитотоксичность и дисфункция мочеточника, что приводит к расширению мочеточника и/ или пузырномочеточниковому рефлюксу.
Необходимо соблюдать баланс между цитотоксичностью материала и риском образования биофильмов и инкрустации. Биофильмы образуются на поверхности установленных стентов из фрагментов бактерий и мукополисаха ридов. Они не удаляются с помощью антибактериальной терапии и повышают риск инкрустации и бактериальной колонизации. Риск образования биофильмов труднопрогнозируем, но он выше у пациентов с мочекаменной болезнью. Стенты могут быть покрыты различными материалами, такими как холин фосфорила (природное вещество, которое изменяет поверхностные свойства эритроцитов), что, в свою очередь, уменьшает риск развития биофильмов. Некоторые виды покрытий, например гидрофильное, облегчает установку стентов но повышает риск развития биофильмов. У силиконовых стентов минимальный риск инкрустации.
Размеры. Для большинства взрослых пациентов подходят стенты размерами 4,8,6,0,7,0, 8,08,5 Фр. (при ДЛТ наиболее оптимальным является размер 7,0 Фр). Длина стентов 2228 см. У стентов с варьирующей длиной функциональная длина зависит от наличия дополнительного завитка как на дистальном, так и проксимальном концах стента. Установка стента должна осуществляться или завершаться рентгенологическим контролем его стояния в мочевых путях. Индивидуально подобранный стент должен обязательно свернуться завитком в лоханке и мочевом пузыре. При неполном сворачивании завитка (или глубоком заведении стента в лоханку) возможна неудовлетворительная функция стента или уход проксимального отдела в мочеточник.
Воздействие стента на функцию мочеточника и почки не всегда зависит только от размера, длины или материала, хотя часто покрытие может взаимодействовать с уротелием и вызывать воспаление. Правильное определение показаний к установке стента в каждом конкретном случае позволит избежать таких тяжелых осложнений, как острый цистит, рефлюксирующий пиелонефрит, инкрустация стента солями (камнеобразование), нередко требующих самостоятельных инструментальных либо оперативных вмешательств. Оптимальными размерами стента при применении ДЛТ являются 56 Сн с индивидуальным подбором длины стента по росту пациента.
Установка наружного (подвесного) стента
Применяется при аналогичных показаниях с целью контроля объёма и качества выделяемой мочи. Наружный подвесной стент позволяет избежать возможности рефлюксирования и несоответствия размера, однако возникает опасность контакта с внешней средой.
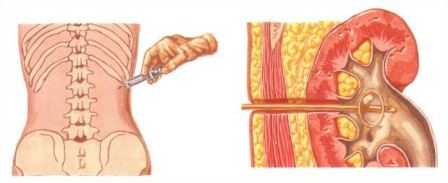
Чрескожная пункционная нефростомия (ЧПНС). Перкутанные нефростомические трубки (ПНТ) применяются для:
• постоянного или временного дренирования почки;
• осуществления доступа в почку при рентгенэндоскопических операциях.
Показания к постоянному дренированию встречаются редко и это относится к пациентам, которым невозможно устанавливать стент постоянного ношения или проводить операцию по восстановлению проходимости мочеточника. Временное установление ПНТ может быть необходимо в экстренных случаях или перед реконструктивнопластическими операциями. К экстренным показаниям относится временное дренирование для облегчения боли, деблокирования и восстановления функции почки, устранения обструкции и как этап лечения обструктивного острого пиелонефрита. К наиболее распространенным ситуациям, требующим установления перкутанных не фростомических дренажей, относится обструкция мочеточника за счет камней, сопровождающаяся повышенной температурой или инфицированной мочой. Устранение обструкции может предупредить развитие сепсиса и позволить в некоторых случаях применить малоинвазиные технологии для окончательного освобождения от камней. Любое хирургическое вмешательство может представлять опасность для мочеточника, особенно гинекологические операции; временное установление перкутанных нефростомических трубок будет способствовать поддержанию функций почек до разрешения проблемы. Попытки восстановить мочеточник часто оказываются успешными благодаря проведению антеградного лечения через не фростомический тракт в том случае, когда не помогает ретроградное лечение. После проведения операции на почках часто необходимо временное дренирование через перкутанные нефростомические трубки, особенно при восстановлении лоханочномочеточникового сегмента или при перкутанном удалении камней. В этих случаях проникновение может быть также осуществлено через перкутанные нефростомические трубки, если необходимо.
Техника выполнения ЧПНС. Среди имеющегося в продаже не фростомического оборудования имеется оборудование необходимое для создания перкутанного доступа (рис. 7 приложения).
Перкутанный доступ осуществляется под рентгенологическим или ультразвуковым контролем; первый чаще используют в США, а второй в Европе. В руках опытного врача разница между обоими методами незначительна независимо от того, создается ли перкутанный доступ или выполняется перкутанная нефростомия. Проникновение через чашечки верхнего или среднего сегмента облегчает работу в мочеточнике и упрощает антеградную установку стента. Если есть показания только к дренированию, место установки стента не имеет значения.
Многие нефростомические трубки представляют собой само удерживющиеся трубки 10-12 Фр с завитком в почечной лоханке, образующимся при натяжении нити, в результате чего конец трубки загибается в собирательной системе почки. Эти трубки необходимо вынимать под рентгенологическим контролем, для того чтобы удостовериться, что петля расправлена и не возникнет травма почки.
ЧПНС проводится:
• в качестве диагностической манипуляции для определения уровня и причины нарушения оттока мочи из почки;
• при невозможности проведения ретроградной уретеропилогра фии;
• для деблокирования и восстановления функции почки перед ДЛТ или КУЛ;
• для купирования острого обструктивного пиелонефрита и невозможности выполнения катетеризации;
• в качестве первого этапа лечения при проведении перкутанной нефролиталапаксии;
• дренирование лоханки при формировании протяженных «каменных дорожек» мочеточника осложненных острым пиелонефритом после ДЛТ.
Показания к операции по установке нефростомы в почке
Нефростома почки представляет собой дренаж, катетер или стент, который хирурги устанавливают во время оперативного вмешательства для искусственного выведения мочи из организма. Онкологи Юсуповской больницы выполняют нефростомию при злокачественных новообразованиях мочевого пузыря, предстательной железы или влагалища. Нефростома в почке способствует оттоку мочи при повреждениях мочеточника или мочевого пузыря, после удаления коралловидных камней из почек.
Установка нефростомы показана при остром гидронефрозе и постренальной анурии. Нефростома при гидронефрозе улучшает состояние пациента. Дренаж почки часто является единственно возможным способом облегчения состояния пациента, у которого нарушен отток мочи и из-за её скопления существует вероятность гибели тканей почки. Когда установлена нефростома в почке, уход осуществляют медицинские сёстры клиники онкологии.
В Юсуповской больнице работают кандидаты и доктора медицинских наук, ведущие нефрологи. Они индивидуально подходят к лечению пациента. Все сложные случаи заболеваний, требующие дренирования почки, обсуждаются на заседании экспертного совета. Онкологи применяют различные методики установки нефростомы.
Методика дренирования почки
Установка нефростомы контролируется рентгенографией или ультразвуковым наблюдением. Катетер вводят в почечную ткань через брюшную стенку. Его край должен находиться в самой почке. По установленному дренажу моча выводится в специально установленный стерильный контейнер – мочеприёмник, который регулярно меняют.
Онкологи Юсуповской больницы отдают предпочтение пункционной нефростомии. Отзывы о данной операции положительные. Перкутанная нефростомия легче переносится пациентами, у которых диагностирован рак, чем открытая операция. В нефростомический набор входит пункционная игла из нержавеющей стали, адаптер для нефростомы, спиральный стилет-проводник, вспомогательный стилет из нержавеющей стали для катетера, устройство «катетер для нефростомы», пластиковый адаптер с соединительным разъёмом и воронкой для соединения с мочеприемником.
Нефростомия является предварительным этапом перед операцией на почках. Она позволяет осуществить химиотерапию, а также некоторые специализированные обследования мочевыводящих путей и тканей почек при воспалении тканей и метастазах. Перед проведением процедуры врачи клиники онкологии проводят обследование пациента:
Все исследования врачи Юсуповской больницы выполняют с помощью аппаратуры ведущих мировых производителей. Для лабораторных анализов используют современные методики. Все сложные исследования пациенты могут пройти в клиниках-партнёрах.
Сколько лежат в больнице с нефростомой? Нефростомия не считается особо опасной и сложной процедурой. Подавляющее количество пациентов уезжают из клиники онкологии через несколько часов после проведения операции. При соблюдение несложных рекомендаций они чувствуют себя комфортно, осложнений не возникает. Врачи не рекомендуют после установки нефростомы выполнять физические упражнения, поднимать тяжести, перенапрягаться.
Жизнь пациентов после установки нефростомы
Качество жизни пациентов, которым установили нефростому, меняется. Если перкутанная нефростомия выполнена с обеих сторон, в мочевой пузырь не поступает моча. Она отводится в мочеприёмники и самостоятельное мочеиспускание отсутствует. После устранения причины, по которой выполнена пункционная нефростомия, моча начинает поступать в мочевой пузырь, восстанавливается нормальное мочеиспускание, количество мочи, выделяемой по дренажу, уменьшается или прекращается.
Если нефростома установлена с одной стороны, то из второй, здоровой почки, моча будет поступать в мочевой пузырь. Количество мочи, которая выделяется через уретру, меньше обычного. В некоторых случаях врачи рекомендуют пациенту пережимать нефростому на несколько часов. Это необходимо для тренировки и контроля восстановления естественного мочеиспускания.
После установки нефростомы пациентам рекомендуют воздержаться от купания в течение 48 часов. Затем можно принимать душ, но место, в котором установлена трубка в почке, должно быть сухим. Пациенту следует перекрыть катетер, отсоединить от мочеприёмника, место выхода закрыть полиэтиленовым пакетом и закрепить на коже лейкопластырем. Для того чтобы не извлечь нефростому, необходимо аккуратно вытираться полотенцем, промакивая влагу. После того, как кожа вокруг катетера и нефростомического отверстия заживёт, её можно мыть с мылом и насухо промокать. Если установлена нефростома и свищ мочевого пузыря, не рекомендуется принимать ванну, купаться в бассейне или открытом водоёме, посещать сауну или баню.
Диета при нефростомах должна быть бессолевой. В Юсуповской больнице пациентам предписывают лечебный стол №7. Он обеспечивает благоприятные условия для функционирования почек и облегчает работу органа. Бессолевая диета заметно улучшает процессы мочеотделения и способствует восстановлению структуры почек. Они позволяет поддерживать работу здоровой почки.
Уход за нефростомой
Кожа вокруг нефростомы всегда должна быть сухой, чистой без признаков воспаления. Из нефростомического отверстия не должно быть гнойных выделений. Вокруг нефростомы необходимо накладывать стерильную повязку. В течение двух недель после установки нефростомы стерильную марлевую повязку меняют ежедневно. Поскольку она находится в поясничной области, перевязку выполняют медицинские сёстры. После заживления отверстия повязку можно менять по мере загрязнения и намокания.
Смена нефростомической трубки необходима по той причине, что в моче всегда имеется осадок из слизи, солей, фибрина, который нарушает проходимость катетера. Смену трубки производит врач 1 раз в 2-3 месяца. Процедуру выполняют амбулаторно. Мочеприёмник рекомендуется менять каждые 7 дней. Если мешок повреждён, загрязнён или имеет неприятный запах, его сразу же заменяют новым.
Для того чтобы система с катетером для нефростомии функционировала, мочеприёмник должен находиться ниже уровня почек. Это предотвращает обратный заброс мочи в почки. Если пациенту проводится химиотерапия, с целью защиты здорового человека от воздействия токсических препаратов уход за нефростомой следует выполнять в медицинских перчатках. Если у пациента, которому установлена нефростома, бурлит в животе и выходят сгустки, следует об этом уведомить врача.
Замена нефростомы
Замену нефростомы или повторную нефростомию, онкологи Юсуповской больницы выполняют в случае смещения, выпадения дренажной трубки, её закупорки избыточным количеством солей, которые присутствуют в моче. Полное удаление или замена нефростомы происходит во время требующей осторожности операции. Удалять дренаж из почки можно в том случае, если отсутствует необходимость в его дальнейшем использовании, после восстановления оттока мочи естественным способом.
Для того чтобы проверить, правильно ли функционирует мочевыделительная система, дренажную трубку заполняют специальным раствором. Он позволяет хорошо просмотреть все мочевыделительные органы на рентгенографии. Постоянную нефростому устанавливают тем пациентам, которым ввиду физиологических особенностей организма или поздних стадий злокачественного новообразования противопоказана радикальная операция.
Часто пациенты спрашивают: «Если установлена нефростома почки, сколько живут после операции?». Продолжительность жизни зависит от заболевания, по поводу которого выполнялась операция. Прогноз в каждом случае индивидуальный. Пациент может прожить с нефростомой много лет, если за ней правильно ухаживать.
Катетеризация почки
Катетеризация почки – это процедура, во время которой в лоханки или мочеточник врач вводит катетер. Её выполняют с использованием специального прибора – уретроцистоскопа, по которому продвигают мочеточниковый катетер.
Катетеризацию почки выполняют с целью:
Если катетеризация почки производится с диагностической целью, то после получения необходимого биологического материала врач вынимает катетер обратно. При наличии показаний к терапевтическому лечению катетер в почке оставляют на неопределённое время. По нему можно вводить в почку лекарственные препараты.
Обращайтесь в Юсуповскую больницу, если вам необходима нефростома. Стоимость операции можно уточнить по телефону клиники.
Мочекаменная болезнь. Современные методы лечения
Авторы:
Анатомия органов мочевой системы
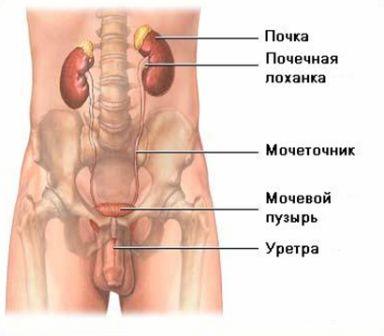
Почка – парный орган, образующий и выделяющий мочу. Почка имеет бобовидную форму, темно-красный цвет, плотную консистенцию. Размеры почки у взрослого человека (обычно) следующие: длина 10-12см, ширина 5-6см и толщина 3-4см. Масса почки колеблется от 120 до 200 г. Поверхность почки гладкая.
В почке различают переднюю и заднюю поверхности, выпуклый латеральный край и вогнутый медиальный край. В среднем сегменте медиального края имеется углубление – почечные ворота, лимфатические сосуды. Почки расположены в поясничной области, по обе стороны от позвоночного столба и лежат за пределами брюшной полости (ретроперитонеально). Почки лежат асимметрично: левая почка располагается несколько выше, чем правая. Имеются индивидуальные особенности положения почек. Различают высокое и низкое расположение почек.
Структурно-функциональной единицей почки является нефрон, (в почке имеется более миллиона нефронов). На всем протяжении нефрон окружен кровеносными сосудами и именно в нем происходит очищение крови от шлаков и образуется моча. Длина всех нефронов в двух почках составляет около 100км.
Почечная лоханка – напоминает по форме уплощенную воронку. Постепенно суживаясь книзу, почечная лоханка переходит в мочеточник.
Мочеточник – парный орган, начинается из суженной части почечной лоханки. Функция мочеточника заключается в выделении мочи из почки в мочевой пузырь. Мочеточник имеет форму трубки длинной 20-35см. и шириной 8 мм.
Мочевой пузырь – непарный полый орган, выполняющий функцию резервуара для мочи, которая из мочевого пузыря выводится наружу через мочеиспускательный канал. Наполненный мочевой пузырь имеет округлую форму, емкость его у взрослого человека 250-500мл.
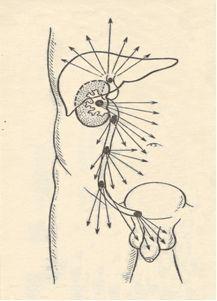
Если камень находится в почке, появляется тупая, ноющая боль в области поясницы. Возможно появление крови в моче. Характерна связь боли с движением, изменением положения тела. Если камень находится в мочеточнике, боль из поясничной области смещается в область паха, может отдавать в бедро или половые органы. При расположении камня в нижней части мочеточника, больной испытывает частые позывы к мочеиспусканию.
Ориентировочная схема распространения болей в зависимости от месторасположения камня.
Если камень полностью перекрыл мочеточник, то давление мочи в почке резко увеличивается, что вызывает приступ почечной колики. Это сильная острая боль в пояснице, распространяющаяся в область живота. Приступ может продолжаться как несколько минут, так и несколько дней. Часто приступ заканчивается выходом небольших камней или их фрагментов.
Необходимо знать, что МКБ долгое время может протекать практически незаметно. Например, если камень, находящийся в почке, имеет большие размеры, неподвижен и не вызывает нарушения оттока мочи, то боли может и не быть вообще.
По структуре камни бывают:
Знание структуры камня играет немаловажную роль при выборе методов лечения и профилактики. В клинико-диагностическом центре «Здоровье» впервые на юге России налажен наряду с химическим рентгенофазовый анализ мочевых камней, который как раз и позволяет классифицировать камни по минералогическому принципу.
Диагностика МКБ
Диагноз мочекаменной болезни, как и любого другого заболевания, основывается на общеклинических признаках, данных лабораторных исследований и аппаратных методах диагностики. Мочекаменную болезнь легко диагностируют, если после почечной колики появляется гематурия и отходят мочевые камни. При отсутствии этих признаков диагноз ставят на основании совокупности указанных выше симптомов и данных урологического обследования.
Особое место в диагностике МКБ занимают ультразвуковое исследование (УЗИ)
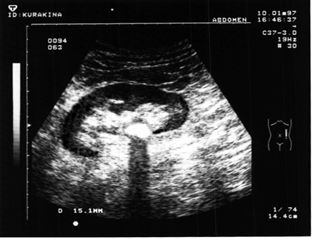
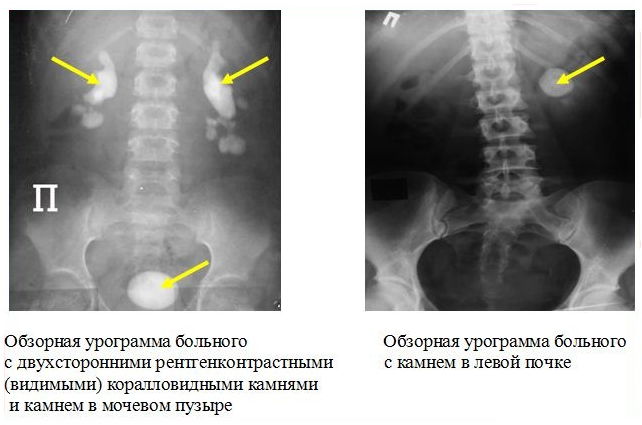
УЗИ дает информацию о форме и контурах почки, состоянии чашечно-лоханочной системы почки, наличии камня в почке его форме, размерах, плотности (денситометрия) или же показывает косвенные признаки нахождения камня в мочеточнике – расширение чашечно-лоханочной системы.
Ультразвуковое изображение камня почки
Рентгенологическое исследование.
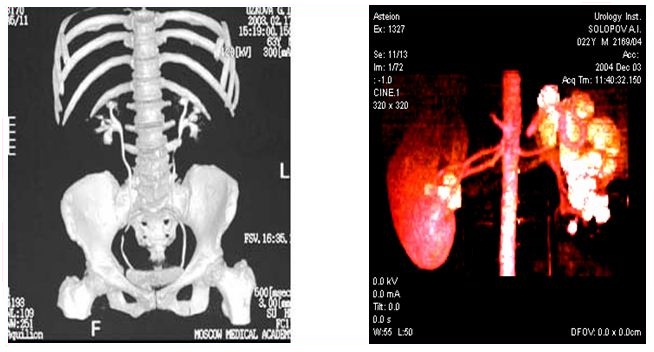
Компьютерная томография
В последние годы всё большее значение приобретает компьютерная томография, позволяющая не только улучшить диагностику МКБ, детализировать анатомические соотношения камня и чашечно-лоханочной системы, но и выполнить денситометрию (определение плотности камня и костей).
Денситометрия скелетных костей может быть полезной при диагностике остеопороза, который, в свою очередь, может вызывать образование кальциевых камней.
Объем диагностических процедур должен определить Ваш лечащий доктор
Стандартное обследование может включать:
Лечение МКБ
Методы лечения больных мочекаменной болезнью разнообразны, но их можно разделить на две основные группы: консервативные медикаментозные и оперативные. Выбор метода лечения зависит от общего состояния больного, его возраста, от клинического течения заболевания, величины и локализации камня, от анатомо-функционального состояния почки, наличия и стадии хронической почечной недостаточности.
Уважаемые пациенты, хотелось бы предложить Вам принятый сегодня стандарт поведения.
Если Вам установлен диагноз “Мочекаменная болезнь” и если врач считает, что одни лишь медикаменты вам не помогут, то Вы должны знать:
Необходимо несколько подробней остановиться на нескольких современных методах лечения.
Дистанционная литотрипсия (ДЛТ)
ДЛТ по праву заняла ведущее место, с неё обычно начинают лечение камней почек и мочеточников (если нет противопоказаний).
В клинико-диагностическом центре «Здоровье» успешно функционируют пьезоэлектрический дистанционный литотриптор производства
Целью ДЛТ является измельчение камня на такие мелкие кусочки, которые могут выйти самостоятельно естественным путем. Но необходимо помнить, что не все камни одинаково легко поддаются дроблению, это зависит от химического состава камня и его плотности (именно поэтому важно знать плотность камня, т.е. провести денситометрию и если плотность очень высокая, может быть лучше выбрать другой метод лечения).
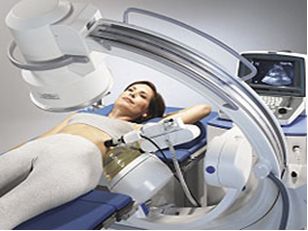
Как правило процедура дробления – «сеанс», занимает 20 минут. В зависимости от размера, состава, плотности камня может потребоваться от 1 до 4-5 сеансов, а иногда и повторный курс. Ведь необходимо разрушить камень так, чтобы не повредить ткань почки, мощности аппарата может хватить на разрушение практически любого камня, но при этом возникнут серьезные повреждения почки, которые могут потребовать выполнение открытой хирургической операции для их исправления.
В вашем конкретном случае врач всегда объяснит Вам особенности и детали Вашего лечения.
Ни один врач не может гарантировать успех лечения и отсутствие риска. При камнедроблении из-за перемещения камней возникают небольшие повреждения слизистой и мочевыводящих путей. Поэтому моча окрашивается кровью. Реже возникает кровоизлияние (гематомы) в ткани почек, которые в большинстве случаев исчезают без операции.
Выход осколков камней может начаться сразу же после лечения, но может и через несколько дней. Частички камня, размером большей частью с песчинку, чаще всего без затруднений проходят через мочеточник в мочевой пузырь, а затем вымываются струей мочи. Возникающие иногда колики практически всегда удается ликвидировать или облегчить обычными спазмолитическими и обезболивающими препаратами в форме свечей, инъекций или инфузий.
Если осколки камня скопились в мочеточнике (каменная дорожка) и нарушают выход мочи из почки, вызывая боли и угрожая развитием острого воспаления, то необходимо:
Рентген-эндоскопические методы лечения:
Эндоурологические вмешательства – это интервенционные лечебные и диагностические манипуляции, проводящиеся под рентген –телевизионным и/или эндоскопическим контролем, производящиеся из перкутанного (чрескожного) или трансуретрального (через мочеиспускательный канал) доступов.
Основным показанием к отведению мочи из верхних мочевых путей является невозможность, при нарушении оттока мочи из почки, преодолеть обструкцию в мочеточнике ретроградным проведением катетера, развитие острого обструктивного пиелонефрита, для профилактики и ликвидации обструктивных осложнений ДЛТ, как 1 этап подхода к конкременту в почке перед его эндоскопическим удалением.
Противопоказания к ЧПНС индивидуальные, к ним можно отнести высокое расположение почки с ограничением ее подвижности, нарушение свертывающей системы криви, неоднократные операции на почке – выраженный рубцовый процесс. ЧПНС выполняется под местной анестезией в положении пациента на животе, визуализация почки и пункция проводится под рентген – телевизионным контролем и ультразвуковым наведением. Продолжительность операции при определенном опыте 5-15мин., пациент может вставать и ходить сразу после вмешательства.
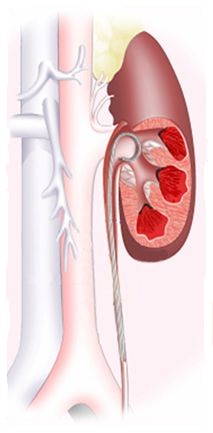
Трансуретральная катетеризация и стентирование почки
Трансуретральная катетеризация и стентирование почки используются для ретроградного разрешения обструкции ВМП (верхних мочевых путей), при длительном стоянии камня мочеточника “на месте” или для его смещения для ДЛТ в лоханку (повышается эффективность ДЛТ). Отдельным показанием для установки внутреннего стента являются крупные, множественные и коралловидные камни нормально функционирующей почки, которые могут быть подвергнуты ДЛТ на фоне внутреннего дренирования.
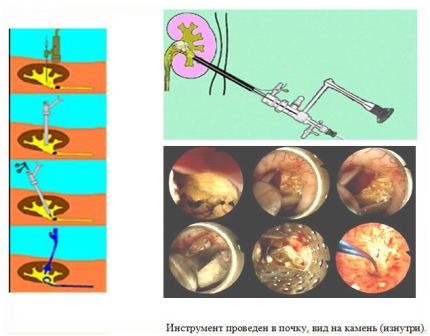
Чрескожное удаление камней почки
Чрескожная (перкутанная) рентген – эндоскопическая хирургия – вмешательство, производимое путем создания пункционного (или расширения послеоперационного) нефростомического свища и удаления через него камня под рентгеновским или эндоскопическим контролем целиком или после предварительной его фрагментации. В “эпоху ДЛТ” перкутанная рентген – эндоскопическая хирургия применяется для самостоятельного или комбинированного с ДЛТ лечения крупных, множественных, коралловидных камней, неоднократно оперированных, и единственной почки, а также при неудачах ДЛТ.
Операция выполняется под внутривенной анестезией или эндотрахеальным наркозом.
При коралловидных камнях почки может применяться комбинированное лечение – ДЛТ и перкутанная хирургия.
Техника и этапы операции
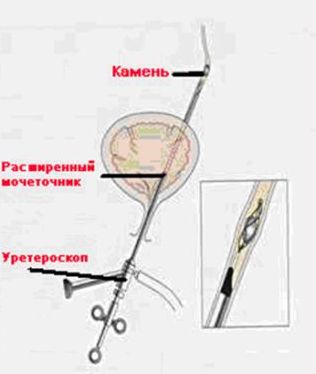
Трансуретральная рентген – эндоскопическая хирургия
Во время операции используется специальный ригидный (жесткий) инструмент с оптической системой – уретероскоп, позволяющий осмотреть мочеточник и лоханку на всем протяжении.
Уретеролитотрипсия (эктракция) т.е. разрушение или удаление – применяется в основном для лечения длительно стоящих “на месте” (“вколоченных”) камней мочеточников, смещения камней мочеточника в лоханку для ДЛТ, ликвидации “каменных дорожек” после ДЛТ, а также при неэффективности первичной ДЛТ.
Операции выполняются под внутривенной анестезией. Совершенное инструментальное обеспечение, в том числе новое высокоэффективное, и атравматичные контактные литотрипторы в значительной степени повышают эффективность удаления камней мочеточника.
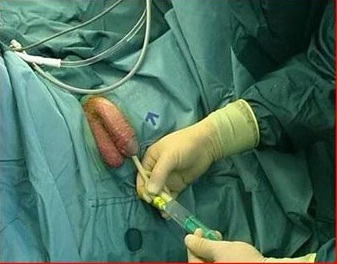
Мочеточниковый стент, что это?
Мочеточниковый стент – специально разработанная трубка, сделанная из гибкого пластикового материала, который помещается в мочеточник, позволяя осуществлять так называемое “закрытое дренирование” мочевых путей.
Как долго стент находится в организме?
Нет определенного времени. Стент находится в организме, пока не уменьшится обструкция. Это зависит от причины обструкции и природы ее лечения.
Ваш уролог сообщит Вам, на какое время он планирует оставить стент внутри организма.
Как извлекается стент?
Это – короткая процедура и состоит из удаления стента, используя цистоскоп.
Мочеточниковые стенты разработаны, чтобы пациенты могли вести нормальный образ жизни. Однако, ношение стентов может сопровождается побочными эффектами, большинство их не опасны для здоровья.
Наиболее частые побочные эффекты:
Если Вам установлен стент:
Вам совместно с Вашим врачом необходимо наблюдать за стентом (УЗИ, обзорная урография), т.к. через 1,5-2 мес. стент может начать покрываться кристаллами солей, что может приводить к усилению болей, гематурии.
Когда Вы должны обратиться за помощью?
Вам необходимо связаться с врачом:
Если Вам предложили открытую операцию, обдумайте все еще раз, но, видимо, другого варианта лечения у Вас нет, не затягивайте свою болезнь, принимайте решение.
Необходимо признать, что в настоящее время врачи гораздо больше преуспели в искусстве удаления мочевых конкрементов, чем в умении корригировать сложные нарушения обмена веществ, происходящего в организме на клеточном и молекулярном уровне.
Мы хотим поделиться с Вами нашим опытом, медикаментозной терапии, противорецидивным лечением, мочекаменной болезни.
К препаратам, которые используются при всех формах МКБ, относится:
Канефрон Н – лекарственное средство, содержащее экстракты золототысячника, шиповника, любистока, розмарина и 19 об.% спирта. Канефрон оказывает комплексное действие: диуретическое, противовоспалительное, спазмолитическое, антиоксидантное и нефропротективное, уменьшает проницаемость капилляров, потенцирует эффекты антибиотиков. По клиническим данным, канефрон увеличивает выделение мочевой кислоты и способствует поддержанию рН мочи в диапазоне 6,2–6,8, что является важным в лечении и профилактике уратного и кальций–оксалатного уролитиаза. Препарат выпускается в виде капель и драже. Применяют препарат по 2 драже или по 50 капель 3 раза в сутки.
Цистон (HIMALAYA DRUG Co) – это комплексный растительный препарат, в состав которого входят 9 компонентов, такие как экстракты двуплодника стебелькового, марены сердцелистной, камнеломки язычковой, сыти пленчатой, соломоцвета шероховатого, оносмы прицветковой, вернонии пепельной, порошки мумие и силиката извести. Комплекс биологически активных веществ, входящих в состав Цистона, оказывает литолитическое, диуретическое, спазмолитическое, противомикробное, мембраностабилизирующее и противовоспалительное действие.
Фитолизин. В состав входят экстракты корневищ пырея, луковиц лука репчатого, листьев березы, плодов петрушки, золотарника, корней любистока, травы хвоща полевого, травы горца птичьего, масло шалфея, сосны хвои, мяты перечной и апельсиновое масло. Препарат обладает мочегонным, спазмолитическим, противомикробным и противовоспалительным эффектами. Способствует выведению мелких конкрементов. Назначают препарат для улучшения отхождения и предотвращения рецидивов мочекаменной болезни, при инфекции мочевыводящих путей. Способ применения: 1 чайную ложку пасты разводят в 1/2 стакана теплой воды и принимают 3–4 раза в сутки после еды курсом 10-14 дней.
Уролесан содержит экстракт травы душицы, касторовое масло, экстракт семян моркови, масло мяты перечной, пихтовое масло и экстракт шишек хмеля. Это комбинированный препарат; обладает спазмолитическими и антисептическими свойствами, повышает диурез, подкисляет мочу, увеличивает выведение мочевины и хлора, усиливает желчеобразование и желчеотделение, улучшает печеночный кровоток.
Способ применения и дозы:
Сублингвально, по 8-10 кап на кусочке сахара, 3 раза в день, до еды. Курс лечения зависит от тяжести заболевания и продолжается от 5 дней до 1 мес. При почечных и «печеночных» коликах разовую дозу можно увеличить до 15-20 кап.
Приведем в качестве примера лекарственного средства для растворения мочекислых и цистиновых камней (описание препарата):
Фармакологическое действие: нефролитолитическое, ощелачивающее мочу. Последовательно нейтрализует реакцию мочи. Когда она приближается к нейтральной и устанавливается в пределах pН 6,6 – 6,8, значительно повышается растворимость солей мочевой кислоты и увеличивается экскреция калия. Если данное значение pН удается поддерживать в течение длительного времени, происходит растворение имеющихся мочекислых камней и предупреждается их образование. Кроме того, препарат уменьшает экскрецию кальция, улучшает растворимость кальция оксалата в моче, ингибирует образование кристаллов и, следовательно, препятствует образованию кальций-оксалатных камней.
Показания: мочекаменная болезнь, растворение и предупреждение образования мочекислых и кальций-оксалатных камней, а также смешанных мочекисло-оксалатных камней, содержащих до 25% оксалатов; для подщелачивания мочи пациентов, получающих цитостатики или препараты, повышающие выделение мочевой кислоты, порфирия (сиптоматическое лечение).
Противопоказания: острая и хроническая почечная недостаточность, нарушение КЩС (метаболический алкалоз), строгая бессолевая диета, применение при беременности и кормлении грудью.
Необходимо напомнить, что любые препараты Вы должны принимать только по рекомендации Вашего лечащего врача.
Метафилактика (предотвращение рецидивов) МКБ.
Вне зависимости от состава конкрементов контроль эффективности проводимого курса метафилактики (предотвращения рецидивов) уролитиаза в первый год наблюдения проводят через каждые 3 месяца. В последующем контроль осуществляется 1 раз в 6 месяцев.
В комплексный контроль входит выполнение общего и биохимического анализов крови и мочи, литос-тест, УЗИ мочевой системы, рентгенологического исследования и т.д.
При хроническом пиелонефрите 1 раз в 3 месяца проводят бактериологический посев мочи.
Контроль за проведением профилактического лечения проводят в течение 5 лет после выявления мочекаменной болезни. В случае необходимости проводится коррекция медикаментозного лечения.
Обращаем Ваше внимание на то, что: лекарственные препараты, медицинские услуги, в том числе методы профилактики, диагностики, лечения и медицинской реабилитации, медицинские изделия, упомянутые на данном сайте – могут иметь противопоказания, проконсультируйтесь со специалистом!