какие симптомы шока как правило появляются первыми
Какие симптомы шока как правило появляются первыми
Синдромный диагноз «шок» ставится у больного при наличии острого нарушения функции кровообращения, которое проявляется следующими симптомами:
• холодная, влажная, бледно-цианотичная или мраморная кожа,
• резко замедленный кровоток ногтевого ложа,
• затемненное сознание,
• диспноэ,
• олигурия,
• тахикардия,
• уменьшение артериального и пульсового давления.
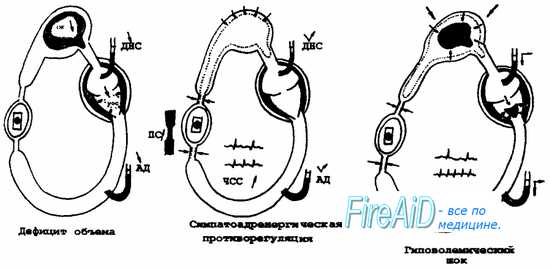
В тех случаях, когда у больного имеются бесспорные признаки кровопотери, но еще отсутствует гипотония, нужно решить вопрос, развился шок или нет. В данной ситуации удобно пользоваться патогенетической классификацией Г. А. Рябова. Исходя из патогенеза, автор предлагает выделять три стадии в развитии гипо-волемического (геморрагического) шока (см. табл. 18):
1. Компенсированный обратимый шок (синдром малого выброса).
2. Декомпенсированный обратимый шок.
3. Необратимый шок.
Острая кровопотеря в объеме до 500 мл у взрослого человека протекает практически бессимптомно и не требует проведения интенсивной терапии.
Таблица 18. Патогенетическая классификация, основные клинические симптомы и компенсаторные механизмы гиповолемического шока (по Г. А. Рябову).
| Кровопотеря % и объем (мл) | Состояние | Клинические симптомы | Компенсаторные и патологические механизмы |
| 10% 450-550 | Норма | Отсутствуют | Гемодилюция, юные эритроциты |
| 15-25% 700-1300 | Шок 1 ст. | 1. Умеренная тахикардия 2. Незначительная артериальная гипотония 3. Умеренная олигурия | Перестройка ССС, катехоламины, начинает формироваться централизация кровообращения |
| 25-45% 1300-1800 | Шок II ст. | 1. ЧСС 120-140 2. АД 140 2. Гипотония более 12 ч. 3. Гипостаз 4. Анурия | Сладж, феномен некроза и отторжения слизистой кишечника |
При шоке ПЕРВОЙ СТАДИИ организм хорошо компенсирует острую кровопотерю физиологическими изменениями деятельности ССС. Сознание полностью адекватное, иногда отмечается некоторое возбуждение. При осмотре обращают на себя внимание незначительная бледность кожных покровов и наличие запустевших, нитевидных вен на руках. Верхние и нижние конечности на ошупь прохладные. Пульс слабого наполнения, умеренная тахикардия. АД, несмотря на снижение сердечного выброса, остается в пределах нормы, а иногда даже отмечается его увеличение. ЦВД на уровне нижней границы нормы или еще ниже, умеренная олигурия. Незначительные признаки субкомпенсированного ацидоза. С патогенетической точки зрения, первую стадию шока можно расценивать как начало формирования централизации кровообращения.
Для шока ВТОРОЙ СТАДИИ ведущим клиническим симптомом является снижение системного давления. В основе этого явления лежит истощение возможностей организма при помощи спазма периферических сосудов компенсировать малый сердечный выброс. В результате нарушения кровоснабжения сердца падает его сократительная способность. Это в еще большей степени нарушает органную перфузию и усиливает ацидоз. В системе микроциркуляции развивается стаз. Клинически вторая стадия проявляется спутанностью сознания, компенсаторными тахикардией (ЧСС 120—140) и одышкой, низким пульсовым АД, венозной гипотонией, низким или отрицательным ЦВД. Компенсаторная одышка появляется в ответ на метаболический ацидоз и как ответная реакция на формирующиеся шоковые легкие. Прогностически плохими предвестниками в данной стадии шока является появление у больного акроцианоза на фоне общей бледности в сочетании с гипотонией и олигоанурией.
Шок ТРЕТЬЕЙ СТАДИИ начинает формироваться, если некомпенсированная гипотония держится у больного 12 и более часов. С точки зрения патогенеза, принципиальным отличием третьей фазы шока от второй является переход стаза в системе микроциркуляции в сладж-синдром. Это сопровождается, помимо начала первой фазы ДВС-син-дрома, феноменом некроза и отторжения слизистой оболочки кишечника. В основе данного явления лежит переполнение сосудов кишечника кровью, выходом плазмы в интерстиций и последующим отторжением. Клинически состояние больного характеризуется как крайне тяжелое. Сознание отсутствует. Отмечаются резкая бледность кожных покровов, холодный пот, низкая температура тела, олигоанурия. Пульс на периферии определяется с большим трудом или вообще отсутствует, ЧСС более 140, АД менее 60 мм рт. ст. или совсем не определяется.
Какие симптомы шока как правило появляются первыми
Автор: врач, научный директор АО «Видаль Рус», Жучкова Т. В., t.zhutchkova@vidal.ru
Общие сведения
Шок – это тяжелое состояние, когда сердечно-сосудистая система не справляется с кровоснабжением организма, обычно это связано с низким кровяным давлением и повреждением клеток или тканей.
Причины шока
Шок может быть вызван состоянием организма, когда опасно снижается кровообращение, например, при сердечно-сосудистых заболеваниях (инфаркт или сердечная недостаточность), при большой потере крови (сильное кровотечение), при обезвоживании, при выраженных аллергических реакциях или заражении крови (сепсисе). Классификация шока включает: кардиогенный шок (связан с сердечно-сосудистыми проблемами), гиповолемический шок (вызван низким объемом крови), анафилактический шок (вызван аллергическими реакциями), септический шок (вызван инфекциями), нейрогенный шок (нарушения со стороны нервной системы).
Шок является жизненно-опасным состоянием и требует немедленного медицинского лечения, не исключена и неотложная помощь. Состояние больного при шоке может быстро ухудшаться, будьте готовы к первичным реанимационным действиям.
Cимптомы
Симптомы шока могут включать чувство страха или возбуждения, синюшные губы и ногти, боль в груди, дезориентацию, холодную влажную кожу, сокращение или прекращение мочеиспускания, головокружение, обморочное состояние, низкое артериальное давление, бледность, избыточное потоотделение, учащенный пульс, поверхностное дыхание, беспамятство, слабость.
Что можете сделать Вы. Первая помощь при шоке
Проверьте дыхательные пути пострадавшего, в случае необходимости следует провести искусственное дыхание.
Если больной в сознании и у него нет травм головы, конечностей, спины, уложите его на спину, при этом ноги должны быть подняты на 30 см; не поднимайте голову. Если же больной получил травму, при которой поднятые ноги вызывают чувство боли, то не надо их приподнимать. Если больной получил сильное повреждение позвоночника – оставьте его в том положении, в котором нашли, не переворачивая, и окажите первую помощь, обработав раны и порезы (если они есть).
Человек должен оставаться в тепле, ослабьте тесную одежду, не давайте больному ни есть, ни пить. Если у больного рвота или слюнотечение, поверните ему голову на бок для обеспечения оттока рвотной массы (только если нет подозрения на спинномозговую травму). Если все-таки есть подозрение на повреждение позвоночника и у больного рвота, необходимо его переворачивать, фиксируя шею и спину.
Вызовите скорую помощь и продолжайте наблюдать за основными показателями жизнедеятельности (температура, пульс, частота дыхания, артериальное давление), пока помощь не подоспеет.
Профилактические меры
Предупредить состояние шока легче, чем его лечить. Быстрое и своевременное лечение первопричины снизит риск развития тяжелой формы шока. Скорая первая помощь поможет проконтролировать состояние шока.
Какие симптомы шока как правило появляются первыми
Шок – симптоматический комплекс нарушений в работе человеческого организма, которые направлены на сохранение кровоснабжения головного мозга и сердца. На начальном этапе развития шокового состояния происходит сужение сосудистых соединений, что может привести к ишемической болезни, которая характеризируется уменьшением кровоснабжения тканевых структур и внутренних органов. Это способствует продуцированию биологических активных веществ, которые вызывают расширение сосудистых соединений. Таким образом, происходит сбой в системе кровоснабжения, что может повлечь за собой необратимые последствия.
По патогенезу шок классифицируется по следующим видам:
• анафилактический шок;
• гиповолемический шок;
• геморрагический шок;
• травматический шок;
• инфекционно-токсический шок;
• септический шок;
• кардиогенный шок;
• нейрогенный шок.
Шок может приобрести комбинированную форму, для которой характерно содержание патогенетических элементов разных видов шокового состояния.
Причины
Шок может развиться при снижении кровообращения, которое вызвано наличием разных заболеваний и болезненных состояний:
• заболевания сердечно-сосудистой системы: инфаркт, инсульт, нарушения в работе сердца;
• большая кровопотеря;
• травмирование;
• низкий уровень кислорода в кровеносных сосудах в результате существенных мышечных нагрузкок;
• болезни органов дыхательной системы;
• низкий уровень гемоглобина;
• аллергия;
• обезвоживание;
• сепсис;
• гипогликемия;
• нарушения в работе нервной системы;
• воздействие химических веществ.
Последствия шокового состояния напрямую зависят от причины его возникновения, и это может привести к тяжёлым осложнениям.
Симптоматика
Симптомы развития шокового состояния:
• бледность кожных покровов, холодность на ощупь (исключением является анафилактический и септический шок, при которых на начальной стадии возникновения кожные покровы тёплые);
• общая слабость организма;
• приступы тошноты;
• головокружение;
• могут наблюдаться моменты возбуждения, которые сменяются позже заторможенным состоянием, а в тяжёлых случаях — потерей сознания или комой.
Данная симптоматика приводит к снижению объемов крови, которая необходима для работы органов и тканевых соединений и достаточного образования кислорода. В результате развивается тахикардия, для которой характерно учащение сокращений сердечной мышцы. Также резко снижается количество выработки мочи.
Для травматического шока характерны выраженные болевые ощущения, которые появляются в результате травмы. При анафилактическом шоке наблюдается характерная одышка, появляющаяся после бронхоспазма. Привести в шоковое состояние может также значительная кровопотеря, поэтому очень важно при оказании первой помощи обратить внимание на возможные кровотечения. Септический шок характеризуется повышением температуры тела, которую очень сложно снизить, даже при употреблении препаратов жаропонижающей группы.
Диагностирование
На начальной стадии развития шока симптоматика может полностью отсутствовать, так как нет специфического признака, который бы указывал именно на возникновение шокового состояния. Поэтому очень важно в первую очередь правильно оценить возможные симптомы, которые для каждого человека могут быть индивидуальны. Для постановки правильного диагноза необходимо определить признаки плохого кровоснабжения тканевых структур.
Для определения шокового состояния следует обратить внимание на внешний вид человека. В большинстве случаев кожные покровы на ощупь холодные и имеют синюшный или бледно-белый оттенок. Необходимо измерить артериальное давление. Также человек может жаловаться на вялость и слабость, боль в мышцах, могут наблюдаться приступы тошноты и головокружения, сердцебиение учащается. Очень важно вовремя поставить диагноз и назначить правильный курс лечения.
Лечение
Шоковое состояние требует неотложной медицинской помощи. До прибытия бригады скорой помощи важно оказать первую помощь:
1. Уложить больного в горизонтальное положение и приподнять ноги, что поможет увеличить возврат венозной крови к сердцу, увеличить ударные объемы сердца и наладить подачу кислорода к тканевым соединениям.
2. Обеспечить согрев тела пациента. Необходимо в область подмышек и паховых складок положить грелки или пластиковые бутылки с тёплой водой. Также следует укутать его тёплым пледом.
Помощь медиков заключается в обеспечении терапии инфузионного типа, а также во введении медикаментозных веществ, которые помогут сузить сосуды и нормализировать артериальное давление. Для этого используются инфузионные растворы: маннитол, раствор Рингера, полидез, реополиглюкин и др. Это поможет улучшить микроциркуляцию крови и обеспечит транспортировку кислорода к тканевым соединениям, улучшит метаболизм в клеточных структурах. Если наблюдается нарушение работы органов дыхательной системы, проводится оксигенотерапия.
Такие мероприятия позволят приостановить развитие шокового состояния. Для каждого вида шока существует также симптоматический курс лечения. Например, при травматическом шоке следует принять обезболивающие препараты. Также необходимо обеспечить иммобилизацию конечностей при возможных переломах, при видимых раневых поражениях наложить стерильную повязку.
Гиповолемический шок возникает при значительной кровопотере, поэтому следует остановить кровотечение путём наложения жгута, тугой повязки, которые пережмут сосуды в ране и на некоторое время остановят потерю крови. При септическом шоке необходимо принять жаропонижающие препараты и устранить причину возникновения данного шокового состояния с помощью антибактериальных лекарственных средств. При анафилактическом шоке назначаются препараты глюкокортикостероидной и антигистаминной группы.
Чтобы сузить просвет сосудистых соединений, необходимо внутривенное введение адреналина, который в нужном количестве будет накапливаться в кровотоке и оказывать благоприятный эффект лечения. Также можно внутривенно вводить «Допамин» или «Добутамин». Действие данных препаратов наступает уже через пять минут после введения и длится на протяжении десяти минут.
Септический шок
Используйте навигацию по текущей странице
Септический шок — это системная патологическая реакция на тяжелую инфекцию. Ее характеризуют лихорадка, тахикардия, тахипноэ, лейкоцитоз при идентификации очага первичной инфекции. При этом микробиологическое исследование крови нередко выявляет бактериемию. У части пациентов с синдромом сепсиса бактериемии не выявляют. Когда составляющими синдрома сепсиса становятся артериальная гипотензия и множественная системная недостаточность, то констатируют развитие септического шока.
Причины и патогенез развития септического шока:
Частота сепсиса и септического шока неуклонно возрастает с тридцатых годов прошлого века и, по-видимому, будет продолжать возрастать.
Тому причинами являются:
1. Все более широкое использование для интенсивной терапии инвазивных устройств, то есть внутрисосудистых катетеров и др.
2. Распространенное применение цитотоксических и иммуносупрессивных средств (при злокачественных заболеваниях и трансплантациях), которые вызывают приобретенный иммунодефицит.
3. Рост продолжительности жизни больных сахарным диабетом и злокачественными опухолями, у которых высок уровень предрасположенности к сепсису.
Бактериальная инфекция — это наиболее частая, причина септического шока. При сепсисе первичные очаги инфекции чаще локализованы в легких, органах живота, брюшине, а также в мочевыводящих путях. Бактериемию выявляют у 40-60% больных в состоянии септического шока. У 10-30% больных в состоянии септического шока невозможно выделить культуру бактерий, действие которых вызывает септический шок. Можно предположить, что септический шок без бактериемии — это результат патологической иммунной реакции в ответ на стимуляцию антигенами бактериального происхождения. По-видимому, данная реакция сохраняется после элиминации из организма патогенных бактерий действием антибиотиков и других элементов терапии, то есть происходит ее эндогенизация.
В основе эндогенизации сепсиса могут лежать многочисленные, усиливающие друг друга и реализуемые через выброс и действие цитокинов, взаимодействия клеток и молекул систем врожденного иммунитета и, соответственно, иммуно-компетентных клеток.
Сепсис, системная воспалительная реакция и септический шок — это следствия избыточной реакции на стимуляцию бактериальными антигенами клеток, осуществляющих реакции врожденного иммунитета. Избыточная реакция клеток систем врожденного иммунитета и вторичная по отношению к ней реакция Т-лимфоцитов и В-клеток вызывают гиперцитокинемию. Гиперцитокинемия — это патологический рост содержания в крови агентов ауто- паракриннои регуляции клеток, осуществляющих реакции врожденного иммунитета и приобретенные иммунные реакции.
При гиперцитокинемии в сыворотке крови аномально возрастает содержание первичных провоспалительных цитокинов, фактора некроза опухолей-альфа и интерлейкина-1. В результате гиперцитокинемии и системной трансформации нейтрофилов, эндотелиальных клеток, мононуклеарных фагоцитов и тучных клеток в клеточные эффекторы воспаления во многих органах и тканях возникает лишенный защитного значения воспалительный процесс. Воспаление сопровождается альтерацией структурно-функциональных элементов органов-эффекторов.
Критический дефицит эффекторов обуславливает множественную системную недостаточность.
Симптомы и признаки септического шока:
О развитии системной воспалительной реакции говорит наличие двух или более следующих признаков:
• Температура тела более высокая, чем 38 о С, или на уровне ниже 36 о С.
• Частота дыханий выше 20/минуту. Дыхательный алкалоз при напряжении углекислого газа в артериальной крови ниже 32 мм рт. ст.
• Тахикардия при частоте сердечных сокращений большей 90/минуту.
• Нейтрофилия при росте содержания полиморфноядерных лейкоцитов в крови до уровня выше 12х10 9 /л, или нейтропения при содержании нейтрофилов в крови на уровне ниже 4х10 9/ л.
• Сдвиг лейкоцитарной формулы, при котором палочкоядерные нейтрофилы составляют более 10% общего числа полиморфноядерных лейкоцитов.
О сепсисе свидетельствуют два или более признаков системной воспалительной реакции при подтвержденном данными бактериологических и других исследований наличии патогенных микроорганизмов во внутренней среде.
Течение септического шока
При септическом шоке гиперцитокинемия повышает активность синтетазы оксида азота в эндотелиальных и других клетках. В результате снижается сопротивление резистивных сосудов и венул. Снижение тонуса данных микрососудов уменьшает общее периферическое сосудистое сопротивление. Часть клеток организма при септическом шоке страдает от ишемии, обусловленной расстройствами периферического кровообращения. Расстройства периферического кровообращения при сепсисе и септическом шоке — это следствия системной активации эндотелиоцитов, полиморфоядерных нейтрофилов и мононуклеарных фагоцитов.
Воспаление данного генеза имеет сугубо патологический характер, происходит во всех органах и тканях. Критическое падение числа структурно-функциональных элементов большинства органов-эффекторов составляет основное звено патогенеза так называемой множественной системной недостаточности.
Согласно традиционным и верным представлениям, сепсис и системную воспалительную реакцию вызывает патогенное действие грамотрицательных микроорганизмов.
В возникновении системной патологической реакции на инвазию во внутреннюю среду и кровь грамотрицательных микроорганизмов определяющую роль играют:
• Эндотоксин (липид А, липополисахарид, ЛПС). Этот термостабильный липополисахарид составляет наружное покрытие грамотрицательных бактерий. Эндотоксин, воздействуя на нейтрофилы, вызывает высвобождение полиморфноядерными лейкоцитами эндогенных пирогенов.
• ЛПС-связывающий белок (ЛПССБ), следы которого определяют в плазме в физиологических условиях. Данный протеин образует с эндотоксином молекулярный комплекс, циркулирующий с кровью.
• Рецептор клеточной поверхности мононуклеарных фагоцитов и эндотелиальных клеток. Его специфическим элементом является молекулярный комплекс, состоящий из ЛПС и ЛПССБ (ЛПС-ЛПССБ).
В настоящее время растет частота сепсиса, обусловленного инвазией во внутреннюю среду грамположительных бактерий. Индуцирование сепсиса грамположительными бактериями обычно не связано с высвобождением ими эндотоксина. Известно, что предшественники пептидогликана и другие компоненты стенок грамположительных бактерий вызывают высвобождение клетками систем иммунитета фактора некроза опухолей-альфа и интерлейкина-1. Пептидогликан и другие компоненты стенок грамположительных бактерий активируют систему комплемента по альтернативному пути. Активация системы комплемента на уровне всего организма вызывает системное патогенное воспаление и вносит свой вклад в эндотоксикоз при сепсисе и системной воспалительной реакции.
Ранее считалось, что септический шок всегда вызывается эндотоксином (липополисахаридом бактериального происхождения), который высвобождается грамотрицательными бактериями. Теперь общепризнанным является тот факт, что менее чем в 50% случаев септический шок вызывается грамположительными возбудителями.
Расстройства периферического кровообращения при септическом шоке, адгезия активированных полиморфоядерных лейкоцитов к активированным эндотелиоцитам — все это ведет к выходу нейтрофилов в интерстиций и воспалительной альтерации клеток и тканей. Одновременно эндотоксин, фактор некроза опухолей-альфа, а также интерлейкин-1 повышают образование и высвобождение эндотелиальными клетками тканевого фактора свертывания. В результате активируются механизмы внешнего гемостаза, что вызывает отложение фибрина и диссеминированное внутрисосудистое свертывание.
Артериальная гипотензия при септическом шоке в основном представляет собой следствие снижения общего периферического сосудистого сопротивления. Гиперцитокинемия и рост концентрации в крови оксида азота при септическом шоке обуславливает расширение артериол. При этом посредством тахикардии компенсаторно растет минутный объем кровообращения. Артериальная гипотензия при септическом шоке возникает, несмотря на компенсаторный рост минутного объема кровообращения. Общее легочное сосудистое сопротивление при септическом шоке растет, что можно отчасти связать с адгезией активированных нейтрофилов к активированным эндотелиоцитам легочных микрососудов.
Выделяют следующие основные звенья патогенеза расстройств периферического кровообращения при септическом шоке:
1)рост проницаемости стенки микрососудов;
2) рост сопротивления микрососудов, который усиливается клеточной адгезией в их просвете;
3) низкая реакция микрососудов на вазодилатирующие влияния;
4) артериоло-венулярное шунтирование;
5) падение текучести крови.
Гиповолемия — это один из факторов артериальной гипотензии при септическом шоке.
Выделяют следующие причины гиповолемии (падения преднагрузки сердца) у больных в состоянии септического шока:
1) дилатация емкостных сосудов;
2) потеря жидкой части плазмы крови в интерстиций из-за патологического роста проницаемости капилляров.
Можно считать, что у большинства больных в состоянии септического шока падение потребления кислорода организмом преимущественно обусловлено первичными нарушениями тканевого дыхания. При септическом шоке умеренный лактатный ацидоз развивается при нормальном напряжении кислорода в смешанной венозной крови.
Лактатный ацидоз при септическом шоке считают следствием снижения активности пируватдегидрогеназы и вторичной аккумуляции лактата, а не падения тока крови на периферии.
Расстройства периферического кровообращения при сепсисе носят системный характер и развиваются при артериальной нормотензии, которую поддерживает рост минутного объема кровообращения. Системные нарушения микроциркуляции проявляют себя снижением рН в слизистой оболочке желудка и падением насыщения кислородом гемоглобина крови в печеночных венах. Гипоэргоз клеток кишечного барьера, действие иммуносупрессивных звеньев патогенеза септического шока — все это снижает защитный потенциал кишечной стенки, что служит еще одной из причин эндотоксемии при септическом шоке.
Диагноз септического шока
Лечение септического шока:
1. Инфузионная терапия
6. Эмпирическая антибиотикотерапия (учитывается локализация источника септического процесса и предполагаемый спектр возможных микроорганизмов).
7. Хирургическое дренирование очагов инфекции.
8. Препараты, эффективность которых не подтверждена:
Септический шок является осложнением многих заболеваний, связанных с инфекцией, особенно хирургических. В нашей практике септический шок встречается при лечении больных с диабетической флегмоной, гангреной. Иногда сепсис развивается у пациентов с нагноением сосудистых протезов.
Наиболее тяжелым течением сепсис отличается при развитии госпитальной инфекции, когда процесс развивается, как осложнение после проведенных операций. Для предупреждения подобного осложнения применяются меры асептики и антисептики, профилактическое назначение антибиотиков.