какие соки нельзя пить при панкреатите
Диета при хроническом панкреатите (Диета №5)
Если поставлен диагноз хронический панкреатит, то больному придётся уже всю оставшуюся жизнь придерживаться определённых ограничений в питании. Нередко страдальцы тяжело переносят вынужденные перемены в привычном рационе, а бедные родственники не знают чем накормить близкого человека, чтобы и диета при хроническом панкреатите была соблюдена, и пища отличалась вкусом и разнообразием. На самом деле всё не столь печально, при современном уровне кухонной техники и широком ассортименте продуктов на прилавках магазина, больного можно накормить вкусно и быстро с соблюдением всех врачебных рекомендаций.
Особенности питания при хроническом панкреатите
Ещё советскими диетологами была разработана специальная диета при хронической форме заболевания, которая получила название «диета № 5». Несмотря на солидный возраст этой диеты, она по-прежнему незаменима и действенна для тех, кто живёт с диагнозом хронический панкреатит.
Диета № 5 отличается повышенным содержанием белка и большим количеством паровых блюд. Поэтому, если в семье есть больной панкреатитом, то лучше приобрести пароварку. Кстати, на ней можно готовить вкусные и полезные для здоровья блюда для всех членов семьи.
В период приступа болезни рекомендуется впервые дни вообще отказаться от еды и ограничиться лишь питьём воды и слабого отвара шиповника. Тем более, что употреблять пишу в это время обычно и не хочется. Начиная с третьего дня можно включать постепенно в рацион протёртые вегетарианские супы, нежирные сорта рыбы и птицы, каши, постный свежий творожок и сыр. Фрукты и овощи необходимо употреблять в запечённом виде. А для питья готовить отвар плодов шиповника, зелёный чай с молоком, овощные и фруктовые некислые соки. Вкусно и полезно готовить также муссы из натуральных сиропов и соков, а так же картофельные соки.
Диета при хронической форме заболевания
Мусс на вишнёвом сиропе. Один стакан вишнёвого сиропа развести одним стаканом охлаждённой кипячёной воды, добавить полторы столовые ложки замоченного загодя желатина. Смесь довести до кипения и охладить. Полученную массу взбить венчиком и разлить в специальные формочки, поставить в холодильник.
Рекомендации к питанию больного хроническим панкреатитом
1. Ешьте только слегка теплую пищу. Исключите навсегда холодные напитки и горячие блюда!
2. Питайтесь дробно, по 5-6 раз в сутки и никогда не переедайте!
3. По возможности кушайте в одно и то же время, тогда поджелудочная железа не будет работать впустую.
7. Ограничьте количество потребляемой соли до 10 грамм в сутки.
Минеральная вода при хроническом панкреатите
Лечебный свойства минеральных вод обусловлены содержанием в них активных биологических компонентов. Особенно полезны для пищеварительной системы такие воды, как Архыз, Нафруся, Ессентуки № 17 и Славяновская. Они хорошо себя зарекомендовали при лечении патологий кишечника, желудка, печени и поджелудочной железы. При попадании внутрь минеральная вода, благодаря содержащимся в ней микроэлементам, газам и солям, оказывает благотворное химическое воздействие. Наиболее эффективно пить воду прямо из источника, где присутствуют все её естественные свойства. Но лечение минеральной водой можно проводить и дома. Бутылку с водой необходимо открыть за 10-15 минут до употребления, либо подогреть на водяной бане. При заболеваниях поджелудочной железы рекомендуется употреблять минеральную воду 3 раза в день за 40-60 минут до еды.
Минеральные воды марки Ессентуки № 4, Боржоми и Смирновская:
обладают хорошим противовоспалительным эффектом;
снимают застойные процессы в поджелудочной железе и желчных протоках;
способствуют нормальной работе желудки и кишечника.
Употреблять их нужно в тёплом виде, начав приём с 1/4 стакана, постепенно доведя дозу до полстакана. Пить воду надо медленно, маленькими глоточками. Обычно продолжительность курса колеблется от 3-х недель до полугода. Необходимо помнить, что лечение минеральной водой при хроническом панкреатите можно проводить лишь в стадии ремиссии, и ни коем случае нельзя при обострении заболевания!
Продукты, которые вредят поджелудочной железе
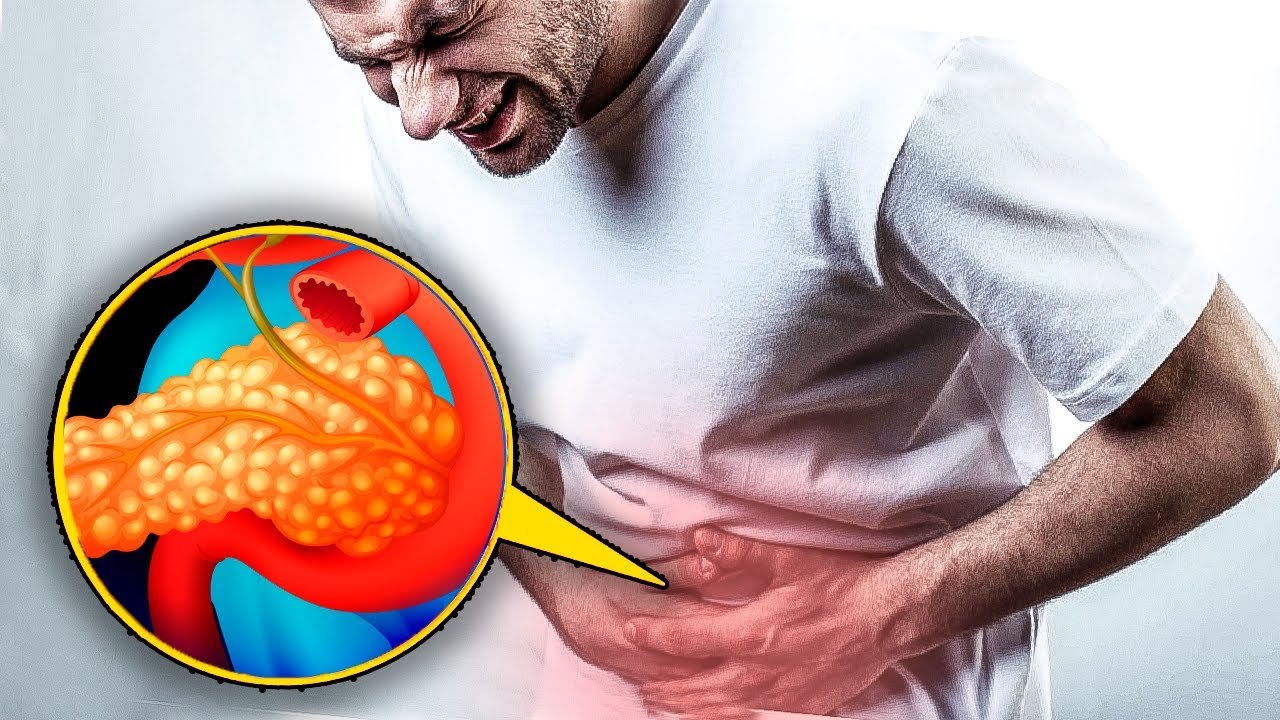
Избыточное неадекватное питание губит поджелудочную железу. Как же обеспечить сохранность этого важного органа и избежать многих бед?
Поджелудочная железа отвечает за расщепление в кишечнике съеденной человеком пищи и выработку гормона инсулина.
С самого рождения мы безжалостно эксплуатируем эту железу, принуждая ее работать круглосуточно и синтезировать ферменты. В процессе орган перегружается, расходуя большое количество энергии. Несвоевременный прием пищи истощает энергетические запасы и поджелудочную железу, возникает диабет, панкреатит, рак поджелудочной железы, самопереваривание и омертвение железы. Поэтому необходимо раз и навсегда уяснить, каким должно быть правильное питание».
Принципы правильного питания
Свойства пищи должны соответствовать нашей физиологии. Сырые фрукты, овощи, проросшие злаки, орехи, пищевые травы расщепляются с минимальным количеством ферментов. Пищеварение происходит естественно без дискомфорта, вздутия, тяжести, диареи или запора. Но для расщепления тушеных или жареных блюд требуется в 100 раз больше ферментов, чем для сырых продуктов.
Поедая термически обработанную пищу, мы вынуждаем поджелудочную железу работать во сто крат активнее. Отчего она изнашивается с каждым годом все сильнее. Вареная, жареная, тушеная пища лишена энергетической ценности, поэтому для насыщения нам нужно употреблять большие порции. Так мы поддаем пищеварительный тракт и поджелудочную железу несвойственной им нагрузке. Не зря говорят: «Ножом и вилкой мы роем себе могилу».
Пищеварительные ферменты перестают вырабатываться после 18 часов. Вот почему все диетологи запрещают ужинать после шести: съеденная вечером пища гниет в двенадцатиперстной кишке до 9 утра, а днем масса следует далее в тонкий кишечник, толстую кишку, отравляя всё на своем пути.
Печени приходится принимать на себя выделяющиеся яды и фильтровать кровь. В результате возникает гепатохолецистит, калькулезный холецистит, инфекционная желтуха, вирусный гепатит и, как следствие, цирроз печени. Лечение печени и поджелудочной железы может быть длительным и потребовать смены образа жизни.
Мясные продукты не относятся к качественной пище. Почему? Наша пищеварительная система не способна обработать животный белок должным образом, отчего он начинает гнить. Только длинный пищеварительный тракт хищников предназначен для переваривания мяса. У человека же система органов пищеварения намного короче, белок находится в них почти 8 часов, и человеческих пищевых ферментов недостаточно, чтобы расщепить мясные продукты.
Категорически нельзя кормить младенцев сладкой манной и рисовой молочной кашей! В этих крупах нет никаких витаминов, а в смеси с молочным белком и сахаром получается бродящая и гниющая в желудке субстанция. Отсюда и детские кожные диатезы и бронхиальная астма. Заботливые родители ошибочно подключают к рациону мясо — «незаменимые аминокислоты и необходимый растущему организму белок».
Здоровая печень и микрофлора кишечника, селезенка и костный мозг сами прекрасно могут синтезировать аминокислоты. Имея свои «родные», а не взятые у мертвого животного, аминокислоты, организм ребенка самостоятельно вырабатывает белковые молекулы, которые не вызывают отторжения и образования антител.
Режим питания на каждый день
Утро следует начать с травяного чая с мёдом, лимонным или ягодным соком. Он гораздо полезнее, чем кофе и черный чай. В напиток можно добавить шиповник, зеленый чай, каркаде (лепестки суданской розы). После этого идеальным будет стакан свежевыжатого сока из сезонных овощей или фруктов.
Завтрак с 10 до 11 часов должен быть фруктовым. В теплое время года — свежие фрукты, зимой и весной — сухофрукты. Через полтора-два часа выпей большую кружку травяного чая или сока.
Обед должен состоять из свежих овощей с зеленью. Натертые овощи заправляются измельченной зеленью, домашней сметаной или растительным маслом, куриным яйцом. Очень полезно будет добавить к блюду пророщенные зерна пшеницы, гречки, гороха, семена льна, подсолнуха. После обеда подожди 1,5 часа и можно выпить любой напиток из вышеупомянутых.
Ужин с 17 до 18 часов должен быть фруктовым или овощным. К салату можно добавить отруби, орехи, твердые сыры. Уместны будут кисломолочные продукты: йогурт, кефир, ряженка. Вместо хлеба — бутерброды из ржаных сухарей со сливочным маслом и чесночным соусом.
Осенью нужно делать упор на все плоды красного и оранжевого цвета — богатый источник витаминов, микроэлементов и антиоксидантов.
Традиционное питание не соответствует реальным потребностям нашего организма. Нужно понять и осознать: чтобы обеспечить себя адекватным здоровым питанием и защититься от болезней: привычки, вкусы придется изменить. Необходимо ограничить поедание мяса и термически обработанной пищи, чтобы не превысить возможности поджелудочной железы, от которой зависит наша жизнь.
ДИЕТА при заболеваниях поджелудочной железы
РЕКОМЕНДУЮТСЯ
. ЗАПРЕЩАЮТСЯ.
Хлеб и хлебобулочные изделия
Вчерашний пшеничный хлеб, пшеничные сухари, малосладкое галетное печенье.
Свежий хлеб, ржаной хлеб, сдобное тесто, жареные и свежие печёные пирожки, блины, вареники, пицца, песочное сладкое печенье.
Крупяные и макаронные изделия
Гречневая, геркулесовая, овсяная, манная, рисовая каши, протертые, полувязкие, сваренные на воде или пополам с молоком низкой жирности, суфле, пудинги, запеканки.
Пшено, перловая, ячневая, кукурузная крупы, рассыпчатые каши, макаронные изделия, бобовые.
Нежирное нежилистое мясо: говядина, кролик, курица, телятина протёртые или рубленые; в отварном или паровом виде (котлеты, кнели, бефстроганов из отварного мяса)
Жирные сорта мяса: баранина, свинина, гусь, утка, печень, почки, мозги; жареное, тушеное, копчёное мясо, колбасы, консервы.
Нежирная отварная, в виде суфле, кнелей, котлет, кусков — судак, треска, окунь, щука, серебристый хек
Жирная, жареная, тушеная, копчёная, запеченная, солёная, консервированная; икра, морепродукты.
Овощные, вегетарианские, слизистые из круп (овсяный, перловый, рисовый, манный), суп-крем из выварённого нежирного мяса, вегетарианские борщи, протёртые супы с картофелем, морковью.
Супы на мясном и рыбном бульоне, отваре грибов, окрошка, молочные супы, щи, невегетарианский и зелёный борщ, свекольник.
СОУСЫ И ПРЯНОСТИ
Фруктово-ягодные подливки, несладкие или сладкие
Томатные подливки и соусы, поджарки, острые соусы, пряности.
Омлет белковый паровой из 1—2 яиц в день, ½ желтка в день в блюдах
МОЛОКО И МОЛОЧНЫЕ ПРОДУКТЫ
Нежирное молоко в блюдах, творог некислый свежеприготовленный, паровые пудинги; свежий кефир и цельное молоко в ограниченном количестве при хорошей переносимости, нежирный неострый сыр, нежирные йогурты
Молочные продукты высокой жирности, кумыс, сладкие, сливки, мороженое, сметана, майонез, жирный и солёный сыр.
Сливочное масло несоленое и растительное рафинированное масло в готовых блюдах в ограниченном количестве.
Маргарин, куриный, гусиный, бараний, свиной жир, сало.
ОВОЩИ
Картофель, морковь, кабачки, цветная капуста в виде пюре и паровых пудингов, в отварном, протёртом или печёном виде.
ФРУКТЫ И ЯГОДЫ
На десерт: яблоки некислых сортов, печёные, бананы, клубника, черника, чёрная смородина в ограниченном количестве, протёртые компоты, кисели, мусс, желе на ксилите или сорбите
Цитрысовые, гранаты, кислые яблоки, виноград, финики, инжир.
СЛАСТИ
Мёд в ограниченном количестве, зефир, пастила на ксилите или сорбите.
Кексы, кондитерские изделия, шоколад, варенье, мороженое.
НАПИТКИ
Слабый чай, малосладкий или с ксилитом и сорбитом; соки: банановый, клубничный, морковный — в небольшом количестве.
Минеральные воды: Боржом, Поляна Купель, Поляна Квасова, Свалява через 1,5—2 часа после еды; Славяновская, Ессентуки № 4 и № 20, Лужанская — за 1 час до еды. Минеральные воды применяют по ¼-1/2 стакана, комнатной температуры без газа
Алкогольные напитки, крепкий чай, кофе, соки: апельсиновый, грейпфрутовый, яблочный, виноградный, гранатовый, абрикосовый, мультивитамин.
Диетические рекомендации при хроническом панкреатите от момента обострения заболевания до наступления стойкой клинической ремиссии.
(данные по количеству пищевых ингридиентов даны для взрослых!)
Сутки от начала приступа
Качественный состав рациона
Максимальное механически, химически и термически щадящая пища с физиологической нормой белка (30% животного белка). Температура блюд в диапазоне 25—45 О С. Режим питания дробный (5—6 раз в день).
Пероральное питание начинают со слизистых супов, жидких протёртых молочных каш, овощных пюре и киселей из фруктового сока. Разрешается некрепкий чай, минеральная вода, отвар шиповника
Бульоны, жирные сорта мяса и рыбы — баранина, свинина, гусь, утка, осетрина, севрюга, сом и т. п.; жареные блюда, сырые овощи и фрукты, копчёности, консервы (кроме детского питания), колбасные изделия, сыры, сдобные мучные и кондитерские изделия, чёрный хлеб, мороженое, алкоголь, пряности и специи, масло, сахар, соль, цельное молоко.
То же + сухари, мясо и рыба нежирных сортов, паровой белковый омлет, молоко в блюдах, творог свежий некислый, паровые пудинги. Несолёное сливочное масло в готовые блюда (10 г/сут), яблоки печёные. Протёртые компоты из свежих фруктов, желе, мусс на ксилите, сорбите.
Постепенное включение новых продуктов, расширение диеты, увеличение объёма и калорийности рациона
То же + сахар до 30 г/сутки, соль до 5 г/сутки, масло сливочное до 30 г/сутки в готовые блюда
То же + нежирные кисломолочные продукты — йогурты, кефир (до 200 г/сут), яйцо всмятку
Белок 120—14 г/сутки (60% — животного). Жиры — 60—80 г/сутки равномерно распределённого на все приёмы пищи в течение дня. Углеводы 350 г/сутки, главным образом за счёт простых легкоусвояемых. Режим питания дробный — 5—6 раз в сутки, равными по объёму порциями. Медленная еда и тщательное пережёвывание. Температура горячих блюд до 57—62 О С, хлодных — не ниже 15—17 О С. Пищу готовят в протёртом виде на пару или запекают в духовке.
Те же продукты, что и при обострении, только блюда могут быть менее щадящими: протёртые супы заменяют обычными вегетарианскими, каши могут быть более густыми, рассыпчатыми,включаются макаронные изделия, растительная клетчатки в сыром виде (овощи, фрукты), мягкие неострые сыры, докторская колбаса, отварное мясо кусками, печёная рыба. Сметана и сливки разрешаются в небольшом количестве только в блюдах, кефир — некислый. Соль — до 6 г в сутки.
Диетические рекомендации при хроническом панкреатите от момента обострения заболевания до наступления стойкой клинической ремиссии.
(данные по количеству пищевых ингридиентов даны для взрослых!)
Сутки от начала приступа
Качественный состав рациона
Максимальное механически, химически и термически щадящая пища с физиологической нормой белка (30% животного белка). Температура блюд в диапазоне 25—45 О С. Режим питания дробный (5—6 раз в день).
Пероральное питание начинают со слизистых супов, жидких протёртых молочных каш, овощных пюре и киселей из фруктового сока. Разрешается некрепкий чай, минеральная вода, отвар шиповника
Бульоны, жирные сорта мяса и рыбы — баранина, свинина, гусь, утка, осетрина, севрюга, сом и т. п.; жареные блюда, сырые овощи и фрукты, копчёности, консервы (кроме детского питания), колбасные изделия, сыры, сдобные мучные и кондитерские изделия, чёрный хлеб, мороженое, алкоголь, пряности и специи, масло, сахар, соль, цельное молоко.
То же + сухари, мясо и рыба нежирных сортов, паровой белковый омлет, молоко в блюдах, творог свежий некислый, паровые пудинги. Несолёное сливочное масло в готовые блюда (10 г/сут), яблоки печёные. Протёртые компоты из свежих фруктов, желе, мусс на ксилите, сорбите.
Постепенное включение новых продуктов, расширение диеты, увеличение объёма и калорийности рациона
То же + сахар до 30 г/сутки, соль до 5 г/сутки, масло сливочное до 30 г/сутки в готовые блюда
То же + нежирные кисломолочные продукты — йогурты, кефир (до 200 г/сут), яйцо всмятку
Белок 120—14 г/сутки (60% — животного). Жиры — 60—80 г/сутки равномерно распределённого на все приёмы пищи в течение дня. Углеводы 350 г/сутки, главным образом за счёт простых легкоусвояемых. Режим питания дробный — 5—6 раз в сутки, равными по объёму порциями. Медленная еда и тщательное пережёвывание. Температура горячих блюд до 57—62 О С, хлодных — не ниже 15—17 О С. Пищу готовят в протёртом виде на пару или запекают в духовке.
Те же продукты, что и при обострении, только блюда могут быть менее щадящими: протёртые супы заменяют обычными вегетарианскими, каши могут быть более густыми, рассыпчатыми,включаются макаронные изделия, растительная клетчатки в сыром виде (овощи, фрукты), мягкие неострые сыры, докторская колбаса, отварное мясо кусками, печёная рыба. Сметана и сливки разрешаются в небольшом количестве только в блюдах, кефир — некислый. Соль — до 6 г в сутки.
Соки при панкреатите: свежевыжатые, овощные, фруктовые
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Панкреатит — воспаление поджелудочной железы, являющейся важным органом в организме человека. В её функции входит обеспечение пищеварения, энергетический обмен и др. Её ферменты способствуют перевариванию белков, углеводов, жиров в кишечнике. Вначале в ней синтезируются неактивные ферменты, затем по протоку они попадают в двенадцатиперстную кишку, где и активизируются. В случае, если отток нарушен, их активизация происходит в поджелудочной железе, вместо переваривания пищи съедаются ткани её самой. Так возникает острое воспаление. Хроническое сопровождается образованием рубцовой ткани, что становится барьером к выработке ферментов и инсулина. Лечение острого состояния предполагает 2-3-х дневное голодание, медикаментозную терапию и соблюдение строжайшей диеты. Но можно ли пить соки при хроническом панкреатите?
Лечение панкреатита соками
Панкреатит в стадии обострения исключает принятие любых соков. Но в состоянии ремиссии некоторые из них даже полезны, т.к. оказывают лечебное воздействие на орган. Положительным аспектом соков является отсутствие клетчатки, большое содержание витаминов и минералов, низкокалорийность, лёгкая усвояемость. С другой стороны, в соках содержатся органические кислоты, раздражающие слизистую пищеварительного тракта, они богаты на углеводы, а значит поднимают уровень глюкозы в крови, провоцируют брожение в кишечнике, способны вызвать аллергию. Что же перевешивает, польза или вред? Существует ряд правил, при соблюдении которых соки остаются в меню больных панкреатитом.
Свежевыжатые соки при панкреатите
Первое требование — соки при панкреатите должны быть свежевыжатыми. Ни консервированные, ни замороженные, ни покупные не подойдут. Также на первых порах после обострения их необходимо разбавлять наполовину с водой и постепенно переходить на чистые, но в небольших объёмах. Сырьё для их приготовления нужно скрупулёзно выбирать, останавливаясь на неповреждённых спелых сочных плодах. Пить сок следует сразу же после отжимания.
Овощные соки
Панкреатит — это болезнь, требующая пересмотра своего рациона питания, пищевых ограничений. Поэтому многие овощные соки при панкреатите станут приятным и полезным дополнением в меню, укрепят организм. В народных рецептах для лечения патологий органов пищеварения присутствуют различные из них.
Березовый сок
Берёзовый сок при панкреатите наиболее полезный из всех существующих, у него только один недостаток — короткий сезон собирания, а значит и употребления свежим. Его уникальность состоит в способности благодаря биогенным стимуляторам и ферментам восстанавливать обмен веществ. Он содержит витамины, фруктозу, глюкозу, железо, кальций, множество органических кислот. Природа сама так сбалансировала его состав, что человеку остаётся всего лишь пить, обогащая организм лечебными компонентами.
При остром панкреатите подходит только свежий сок. Для лечения хронического можно сделать овсяный напиток, добавив в литр сока стакан овса. Через 10 часов в холодильнике, овёс убирают, а настой варят до испарения половины жидкости. В таком виде он может храниться некоторое время в холодном месте. Принимается 150мл за полчаса до еды.

Гранатовый сок
Несмотря на множество полезных качеств этого фрукта, гранатовый сок при обострении панкреатита под строгим запретом.
То что для здорового человека приносит пользу (фитонциды, 15 аминокислот, антиоксиданты), при воспалении поджелудочной ещё более усугубит болезненное состояние. Поэтому пить гранатовый сок можно лишь после полного избавления от симптомов и то в разбавленном виде. Максимально в сутки можно выпить 200-300 мл.
Сок алоэ
Алоэ в народе считают растением «от всего». Благодаря содержанию вещества аллонтоина алоэ обладает противовоспалительным, вяжущим, анестезирующим действием. Эти качества дают право присутствовать растению во многих рецептах, направленных на заживление ран и язв, терапии пищеварительного тракта, в дерматологии, гинекологии, офтальмологии, косметологии и др. Лечение панкреатита соком алоэ основано на его воздействии на выделение желчи, которое в прямой зависимости от нормальной работы поджелудочной железы. Сок алоэ при панкреатите применяют в сочетании с мёдом после фазы обострения.
Лучше всего брать так называемый забрусный мёд, находящийся в сотах. Для его запечатывания пчёлы используют особое вещество, выделяемое слюнными и восковыми железами. Состав такого мёда очень полезен при лечении различных воспалительных патологий. Готовится снадобье путём смешивания столовой ложки мёда и такого же количества алоэ. Соединив их, можно принимать перед едой, но не более одной ложки в день.

Яблочный сок
Яблочный сок самый доступный из всех, т.к. этот фрукт произрастает в нашей климатической зоне и хорошо хранится в зимнее время. Плоды можно использовать уже на третий день обострения в виде киселей и компотов. Яблочный сок при панкреатите применяют в период ремиссии. Для его приготовления используют сочные сладкие дозревшие плоды.
Перед измельчением очищают кожуру, затем удаляют мякоть и разбавляют в пропорции 1:1 с водой. Со временем можно применять и неразбавленный напиток, за исключением соков промышленного производства. Лучше всего пить 1-2 стакана в сутки через час после еды, чтобы не раздражать слизистую.

Лимонный сок
Лимон очень кислый фрукт, в нём 8% лимонной кислоты, что является довольно большой её концентрацией. Поэтому лимонный сок при обострённом панкреатите, так и хронической его форме не допускается, несмотря на все его полезные свойства.
Сок сельдерея
Сельдерей популярен благодаря содержанию эфирных масел, растительных жиров, полиненасыщенных жирных кислот. Но из-за чрезмерной стимуляции выделения ферментов поджелудочной железой, применение его на стадии обострения категорически запрещено.
Только спустя месяц после утихания воспалительного процесса можно начать использовать корень в кулинарии в составе супов после термообработки. Пить же сок сельдерея при панкреатите можно только после устоявшегося выздоровления, не ранее полутора лет после вспышки заболевания.

Сок подорожника
Подорожник — лекарственное растение, являющееся кладезем полезных элементов: гликозидов, органических кислот, фитонцидов, флавоноидов, алкалоидов, дубильных веществ, полисахаридов и др. Он используется в лечении кожных заболеваний, гастритов с пониженной кислотностью, колитов, диспепсий. Хорошо известно его тонизирующее, усиливающее иммунитет, успокаивающее действие. При хроническом панкреатите подходит сок свежего подорожника. Листья моют, обдают кипятком, измельчают с помощью мясорубки или блендера, затем процеживают через несколько слоёв марли. Полученный сок разводят наполовину с водой и кипятят несколько минут. Пьют за 20 минут перед едой по десертной ложке трижды в день. Курс лечения может длиться до месяца.
Апельсиновый сок
К цитрусовым сокам, в том числе апельсиновому, при панкреатите нужно относиться осторожно. Его употребление исключается в остром периоде заболевания. Хроническое его течение допускает сок из сладких сортов плода, желательно с добавлением воды.
Недостатком апельсинового сока является большое содержание сахара. Учитывая то, что диабет сопряжён со сбоями функции поджелудочной железы, лучше отказаться от него совсем.
Виноградный сок
Виноград по полезности своего состава намного опережает другие фрукты. Он повышает иммунитет, улучшает кровообразование и работу сердечной мышцы, тонизирует мышцы, выводит соли из организма. Но в нём много органических кислот, способствующих активизации выработки ферментов для пищеварения.
Накапливаясь в органе, они разрушают его. К тому же виноград богат на глюкозу, что способствует возникновению диабета. Это и делает виноградный сок при панкреатите нежелательным. Единственным показанием для него есть хронический панкреатит на фоне пониженной кислотности, но при отсутствии сахарного диабета.




