какие таблетки нельзя пить при синдроме жильбера
Синдром Жильбера: причины, симптомы, диагностика, лечение
Синдром Жильбера – самая распространенная форма наследственного пигментного гепатоза, характеризующаяся нарушением обмена билирубина вследствие генетического дефекта микросомальных ферментов печени. Часто заболевание протекает бессимптомно многие годы, но под действием провоцирующих факторов могут возникать интермиттирующая желтуха, диспепсические и астеновегетативные расстройства.
Диагностика требует сбора семейного анамнеза, проведения лабораторных и инструментальных исследований. В лечении синдрома Жильбера применяются медикаментозные препараты разных групп.
Синдрому Жильбера по МКБ соответствует код E80.4. Мужчины страдают данным заболеванием в четыре раза чаще женщин. В целом же распространенность патологии в европейских и азиатских странах не превышает 5%.
Причины появления
В норме у человека при распаде эритроцитов образуется токсичное для организма вещество – непрямой билирубин. Он нейтрализуется клетками печени, которые обеспечивают его связывание с глюкуроновой кислотой и превращение в водорастворимый прямой билирубин. В дальнейшем происходит выведение данного соединения через органы билиарной системы с калом и мочой.
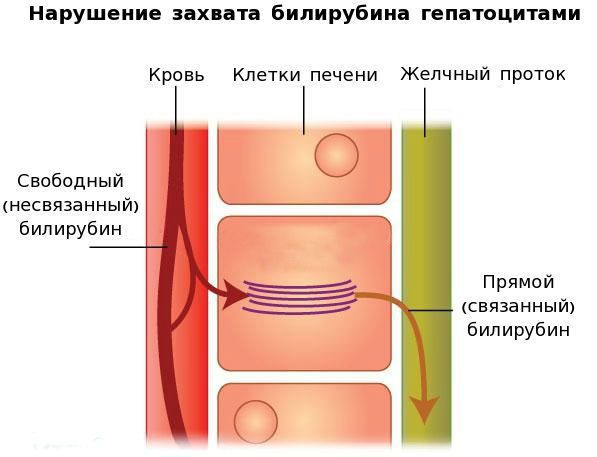
Причина возникновения врожденного синдрома Жильбера – генетическая мутация микросомального фермента УДФ-глюкуронилтрансферазы, ответственного за связывание глюкуроновой кислоты с непрямым билирубином. Вторым механизмом развития болезни считается нарушение захвата билирубина микросомами сосудистого полюса клетки печени и его транспорта глутатион-S-трансферазой. Таким образом, концентрация токсичных продуктов метаболизма в сыворотке крови растет. В результате неконъюгированный билирубин накапливается в тканях, окрашивая их в желтый цвет. Наследование патологии происходит по аутосомно-доминантному типу.
Симптомы синдрома Жильбера
Первые проявления синдрома Жильбера у детей начинаются в подростковом возрасте, после 11-12 лет, что связано с угнетающим влиянием половых гормонов на утилизацию билирубина. Однако дебют заболевания может случиться и намного позже, в срок до 30 лет.
Осложнения
Диагностика синдрома Жильбера
Постановка диагноза включает анализ имеющихся жалоб и клинических проявлений заболевания, уточнение наличия эпизодов желтухи и патологии гепато-билиарной системы у близких родственников, применение лабораторных и инструментальных методов исследования.
Дифференциальная диагностика синдрома Жильбера проводится с вирусным и хроническим гепатитом, механической и гемолитической желтухой, синдромом Криглера – Найяра, синдромом Дабина – Джонсона и синдромом Ротора, первичной шунтовой гипербилирубинемией, врожденными циррозами печени, атрезией желчных ходов. Главная отличительная особенность данного нарушения – повышение фракции неконъюгированного билирубина в сыворотке крови, не связанное с гемолизом эритроцитов, и наследственная отягощенность.
Из инструментальных методов наиболее часто выполняется ультразвуковое исследование органов брюшной полости для исключения других патологий печени и желчнокаменной болезни. У детей можно пользоваться способом определения печеночно-селезеночного индекса по данным УЗИ.
Дополнительно возможно проведение дуоденального зондирования, тонкослойной хроматографии. Чрезкожная пункция печени с последующей морфологической оценкой полученного биоматериала выполняется при подозрении у пациента хронического гепатита или цирроза печени.
Лечение синдрома Жильбера
Само по себе наличие у детей и взрослых синдрома Жильбера еще не является показанием к медикаментозному лечению. Для предупреждения обострения заболевания и развития осложнений важны общие мероприятия: ограничение занятий тяжелыми видами спорта, продолжительного пребывания на солнце, употребления алкогольных напитков и гепатотоксических препаратов. Таким пациентам необходимо правильно питаться, избегать длительного голодания, а также продуктов, содержащих трудноусвояемые жиры – жирных сортов мяса, жареных и острых блюд, консервированной пищи.
Прогноз и профилактика
Прогноз заболевания в любом возрасте благоприятный. Гипербилирубинемия при синдроме Жильбера сохраняется пожизненно, но носит доброкачественный характер, не сопровождается прогрессирующими изменениями в печени и не оказывает влияние на продолжительность жизни.
Синдром Жильбера. Современные воззрения, исходы и терапия
Оксана Михайловна Драпкина, профессор, доктор медицинских наук:
– В нашей секции «Гепатология» профессор Рейзис Анна Романовна. Синдром Жильбера.
Обычно очень много вопросов вызывает.
«Синдром Жильбера. Современные воззрения, исходы и терапия».
Ара Романовна Рейзис, профессор, доктор медицинских наук:
Существуют заболевания, которые сквозной линией проходят через всю жизнь человека – от детства и отрочества до самых преклонных лет. На этом пути попадают в поле зрения врачей самых разных специальностей, очень широкого круга врачей. Важно, чтобы этот широкий круг был в курсе того нового, что происходит в наших представлениях об этом заболевании.
К таким заболеваниям относится синдром Жильбера (СЖ). С тех пор как в 1901-м году Августин Жильбер описал этот синдром, прошло более века. За это время появилось много нового в наших представлениях об этом заболевании. Именно в аспекте этого нового мне и хочется сегодня представить эту патологию.
С институтских времен мы помним, что это такое. Синдром Жильбера – то наследственное нарушение обмена билирубина, которое состоит в недостаточности его глюкуронирования (обязательного для его поступления в желчевыводящие пути) и развитии в связи с этим доброкачественной неконьюгированной гипербилирубинемии.
Мы знаем также тот набор клинических и лабораторных критериев, которые всегда лежали в основе постановки этого диагноза нами. Известно, что он выявляется в основном у подростков в препубертатном и пубертатном возрасте. Чаще всего в семье мы имеем некие данные о наследственной семейной предрасположенности к этому синдрому.
Как правило, интенсивность желтухи небольшая. Максимум – субиктеричность кожи и иктеричность склер. Появление или усиление желтухи часто связано с интеркурентными заболеваниями или с голоданием, физическим или психоэмоциональным перенапряжением. А также с применением ряда лекарств. Особенно так называемых аглюконов, сульфамидов, группы салицилатов. Об этом мы будем говорить чуть дальше более подробно.
Чаще всего гепатомегалия отсутствует либо незначительная. В лабораторных тестах повышение билирубина в 2-5 (редко более) раз за счет преимущественно свободной фракции. При нормальной активности трансаминаз и отсутствии маркеров вирусных гепатитов и данных за гемолитическую анемию.
Такого набора клинико-лабораторных данных нам бывало достаточно, чтобы диагностировать этот синдром.
Последнее время ситуация изменилась в том смысле, что мы получили возможность объективного генетического анализа, который подтверждает или не подтверждает этот диагноз.
Стало известно генетическое лицо СЖ, которое заключается в том, что в промоторной области кодирующего фермента глюкуронил-трансферазы происходит мутация. Она заключается в ди-нуклеотивной вставке тирозин-аргинин. Эта вставка повторяется различное число раз. В зависимости от этого мы имеем либо классический вариант СЖ, либо его вариации (аллели).
Возможность объективного подтверждения этого диагноза, объективной его постановки во многом коренным образом изменила наши представления об этом синдроме. Изменила некоторые мифы, которые были достаточно устойчивы на протяжении всего века, что мы знакомы с этим синдромом.
Первое – распространенность СЖ. Считалось, что это достаточно редкое заболевание. С помощью генетического диагноза стало очевидно, что это достаточно частое заболевание. От 7% до 10% Земного шара страдают СЖ. Это каждый десятый. Для наследственного заболевания это необычайная частота.
В африканской популяции до 36%. В нашей популяции (европейской и азиатской) 2-5%. В нашей стране и в нашей популяции происходит учащение постановки этого диагноза.
Данные нашей клиники, где с СЖ мы встречаемся как с объектом дифференциальной диагностики вирусного гепатита. За 20 лет мы имеем (с 1990-х годов до нынешнего времени) рост частоты постановки этого диагноза более чем в 4 раза.
Второй миф, который уходит в прошлое с возможностью генетической постановки диагноза СЖ. Это миф о том, что СЖ – это, прежде всего, желтуха. Это совершенно необязательный симптом для СЖ. Это лишь верхушка, видимая часть айсберга. Основная часть больных СЖ не имеет желтухи или проявляет ее в каких-то особых жизненных ситуациях. Это совсем не обязательный симптом, что тоже очень важно.
Третий миф, с которым мы должны в наше время расстаться. Миф о том, что СЖ – заболевание совершенно безобидное. Мы привыкли к тому, что это так и есть. Он не ведет к фиброзированию или переходу в цирроз печени. В связи с этим он не требует нашего внимания.
На самом деле в последнее время выяснилось, что он вносит очень серьезную лепту в развитие и частоту развития желчнокаменной болезни (ЖКБ) в мире. В частности, ряд исследований об этом говорит достаточно масштабно.
Генетическое исследование 2009-го года, где около двухсот пациентов с ЖКБ и около 150-ти пациентов без таковой были обследованы генетически на СЖ. Выяснилось с высокой достоверностью, что среди тех, кто имеет СЖ, существенно чаще встречается ЖКБ.
В 2010-м году появилось еще более масштабное исследование. Это мета-анализ целого ряда исследований. Оно охватывает около трех тысяч пациентов с ЖКБ и около полутора тысяч пациентов без нее. Выяснилось, что пациенты, у которых генетически подтвержден СЖ, имеют полный риск ЖКБ. Главным образом, этот привар имеют мужчины.
Женщины вообще чаще страдают ЖКБ в силу гормонального устройства, эстрогенов и так далее. Мужчины же попадают в эту категорию, главным образом, если имеют СЖ. Увеличение ЖКБ у мужчин при СЖ происходит на 21%.
Еще одно новое направление, совершенно новый аспект в наших современных представлениях о СЖ. Этот тот факт, что изучение особенностей метаболизма лекарств на фоне СЖ легло в основу возникновения совершенно нового направления в фармакологии. Так называемые фармакогенетики, которые имеют огромное значение для разработки лекарственных средств и их практического использования.
Многие лекарства, так называемые аглюконы для того, чтобы быть выведенными из организма и вообще пройти свой путь метаболизма в организме, должны также соединиться с глюкуроновой кислотой, как билирубин. Нагружают тот же самый фермент – глюкуронил-трансферазу.
Соответственно, билирубин из связи с глюкуроновой кислотой вытесняют. Нарушают его выведение в желчные канальцы, в результате чего и появляется желтуха.
При разработке и испытании целого ряда препаратов на большом контингенте пациентов фармакологи столкнулись с тем, что ряд пациентов выявляют выраженную желтуху. Это могло трактоваться как истинная гепатотоксичность препарата, что иногда бросало тень на весьма важные и перспективные препараты, существенные для соответствующей категории больных.
Работа 2011-го года показывает, как при испытании «Токсилизумаба» («Tocilizumab») – перспективного препарата, применяемого при ревматоидном артрите, у двух пациентов был высокий подъем уровня билирубина. Когда же этих пациентов обследовали, то оказалось, что у обоих этих пациентов (и только у них из всех участвующих в испытании) оказался генотип, характерный для СЖ.
Это вывело этот препарат из под подозрения в плане истинной гепатотоксичности.
Но количество соответствующих публикаций множится. Вот еще одно указание на это. При таком заболевании как акромегалия сейчас нередко бывает устойчивость к соматостатину. Новый препарат, который при этом испытывался, показал высокую степень, высокую частоту развития желтухи. Выяснилось, что у всех этих пациентов был СЖ.
Значительно более близкий нам пример – это противовирусная терапия хронического гепатита С интерферонами с «Рибавирином» («Ribavirin»). Такая же картина. Два пациента дали подъем уровня билирубина в 17 раз. Но оказалось, что именно у этих двух пациентов имеется СЖ. Отмена «Рибавирина» привела к нормализации билирубина. Дополнительной тени на «Рибавирин» не бросило.
До сих пор речь шла преимущественно о данных мировой литературы. Хочу привести собственные данные за 20 лет детской клиники. Мы за это время наблюдали 181-го ребенка и подростка с СЖ. Выяснилось, что очень высокий процент этих пациентов (более половины из них) имели дискинезию желчевыводящих путей со сладж-синдромом и без такового, имели развитие ЖКБ, при том, что это дети.
Но особенно важные и интересные сведения мы получили тогда, когда своих пациентов разделили на две группы, на два десятилетия: 1992 – 2000 годы и 2001 – 2010 годы. Эти десятилетия отличались тем, что на первом этапе они не получали препаратов «Урсодезоксихолиевой кислоты» («Ursodeoxycholic acid»). Или получали по показаниям, когда мы уже имели развившуюся картину поражения билиарного тракта.
У этих пациентов нормальное состояние билиарного тракта было только у 11,8% детей. У 76,5% имелась дискинезия желчевыводящих путей, почти у половины из них со сладж-синдромом. Почти у 12% детей уже развившаяся ЖКБ.
На втором этапе (второе десятилетие) 105 пациентов. Уже начиная с первых шагов, как только ставился диагноз СЖ, проводили превентивные курсы «Урсодезоксихолиевой кислоты» (УДХК) два раза в год в виде препарата «Урсосан» («Ursosan»), с которым мы работаем уже много лет.
Результаты. У этих пациентов почти в 65% случаев нормальное состояние билиарного тракта. Количество больных с ЖКБ сократилось в 4,5 раза (до 2,8%).
Это говорит о том, что все-таки СЖ заслуживает нашего внимания и некоторого терапевтического воздействия. Оно направлено на снижение общего уровня билирубина, как непрямого, свободного для уменьшения общей интоксикации (поскольку непрямой билирубин токсичен для нервной системы). А также снижение прямого связанного билирубина для предотвращения поражений билиарного тракта.
Что мы для этого сегодня имеем. В плане снижения уровня непрямого билирубина по-прежнему применяется препарат «Фенобарбитал» («Phenobarbital»). Известно, что он имеет некую способность повышения активности глюкуранил-трансфераз. Благодаря этому в какой-то степени снижается уровень непрямой гипербилирубинемии и уменьшается интоксикация, влияние на центральную нервную систему (ЦНС).
Для того чтобы уменьшить или предотвратить поражение билиарного тракта, мы считаем правильным применение УДХК («Урсосан», в частности). Она, по нашим данным, существенно уменьшает или даже предотвращает осложнения со стороны билиарного тракта, включая ЖКБ.
Здесь есть стрелочка от УДХК к уменьшению влияния на ЦНС. Нам попались на глаза любопытные данные пока экспериментальных исследований. Они говорят о том, что УДХК способна уменьшить чувствительность нервных клеток к поражающему действию непрямого билирубина.
Культура нервных клеток крысы (астроциты и нейроны) инкубировались с непрямым билирубином или с непрямым билирубином в присутствии УДХК. В случае инкубации моно имелось повышение апоптоза в 4-7 раз в этих клетках.
В случае, когда они инкубировались непрямым билирубином в присутствии УДХК, шла существенная защита (60%). Снижение уровня апоптоза менее 7%.
Таким образом, лечение СЖ на сегодня, как нам представляется, что должно в себе содержать. Что касается диетических ограничений, то они могут быть связаны только с возможной фолий-патией и носить такой характер. Достаточно строгими они быть не должны, но в порядке здорового образа жизни.
Что касается второго пункта – режим щажения – он очень важен. Пациенты должны об этом хорошо знать. Физическое и психоэмоциональное перенапряжение чрезвычайно неблагоприятно и напрямую приведет к пожелтению.
Очень важным пунктом является медикаментозное щажение – минимизация лекарственных воздействий по всем направлениям. В первую очередь, это касается глюкокортикостероидов, которые являются прямыми аглюконами. Салицилаты – вся группа. Сульфаниламиды. «Диакарб» («Diacarb»), достаточно часто применяющийся. «Ментол» («Меnthоlum») и целый ряд других препаратов.
Вообще на знамени пациента с СЖ должно быть написано: «Минимизация лекарственных воздействий».
Что касается лекарственной терапии самого синдрома, то «Фенобарбиталом» в возрастной дозировке пользуются только в случаях высокого подъема билирубина (выше пяти и более норм). При меньшем уровне подъема билирубина – «Валокордин» («Valocordin»), который в малых количествах содержит фенобарбитал. У детишек или подростков 1 капля на год жизни, 20 – 30 капель у взрослых 3 раза в сутки.
Что касается УДХК, то 10 – 12 мг на килограмм в сутки. Профилактические курсы по 3 месяца (весна-осень) ежегодно полезны и, как я показала на нашем опыте, достаточно эффективны в плане профилактики поражения желчевыводящих путей и ЖКБ.
Показано при повышении прямого билирубина до его нормализации. При возникновении дискинезии желчевыводящих путей со сладж-синдромом до их ликвидации и 1-2 месяца после для удержания полученного.
Таким образом, СЖ – это наследственное нарушение билирубинного обмена, своевременное распознавание и коррекция которого имеет существенное значение, как для пациента, так и для популяции в целом.
Современный этап развития медицины, сделавший возможным объективное подтверждение диагноза СЖ генетическими методами, ставит его диагностику на новую ступень.
Доброкачественность синдрома, состоящая в отсутствии фиброзирования и исхода в цирроз печени, не исключает таких неблагоприятных последствий, как заболевания билиарного тракта, вплоть до ЖКБ.
Последнее. Для профилактики и лечения этих неблагоприятных последствий целесообразно применение УДХК, в частности «Урсосана».
Что такое синдром Жильбера? Причины возникновения, диагностику и методы лечения разберем в статье доктора Васильева Романа Владимировича, врача общей практики со стажем в 14 лет.
Определение болезни. Причины заболевания
Краткое содержание статьи — в видео:
Синонимы названия болезни: простая семейная холемия, конституциональная или идиопатическая неконъюгированная гипербилирубинемия, негемолитическая семейная желтуха.
По распространённости данное заболевание встречается не менее, чем у 5 % населения, в соотношении мужчин и женщин — 4:1. Впервые заболевание описал французский терапевт Августин Жильбер в 1901 году.
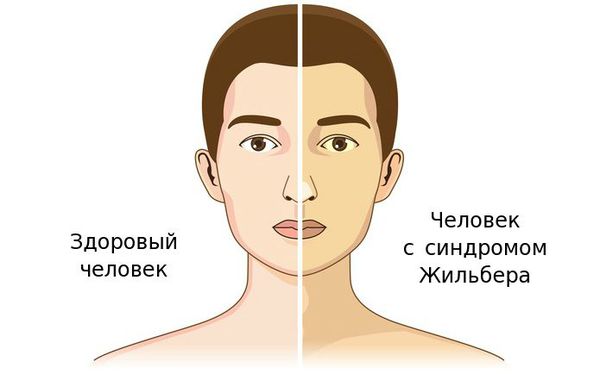
Чаще синдром Жильбера проявляется в период полового созревания и характеризуется доброкачественным течением. Основным проявлением этого синдрома является желтуха.
К провоцирующим факторам проявления синдрома можно отнести:
Причина заболевания — генетический дефект фермента УДФГТ1*1, который возникает в результате его мутации. В связи с этим дефектом функциональная активность данного фермента снижается, а внутриклеточный транспорт билирубина в клетках печени к месту соединения свободного (несвязанного) билирубина с глюкуроновой кислотой нарушается. Это и приводит к увеличению свободного билирубина.
Симптомы синдрома Жильбера
Некоторые специалисты трактуют синдром Жильбера не как болезнь, а как физиологическую особенность организма.
До периода полового созревания данный синдром может протекать бессимптомно. Позже (после 11 лет) возникает характерная триада признаков:
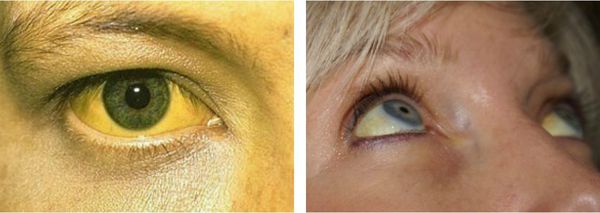
Желтуха чаще всего проявляется иктеричностью (желтушностью) склер, матовой желтушностью кожных покровов (особенно лица), иногда частичным поражением стоп, ладоней, подмышечных впадин и носогубного треугольника.
Заболевание нередко сочетается с генерализованной дисплазией (неправильным развитием) соединительной ткани.
Усиление желтухи может наблюдаться после перенесения инфекций, эмоциональной и физической нагрузки, приёма ряда лекарственных препаратов (в частности, антибиотиков), голодания и рвоты.
Клиническими проявлениями заболевания общего характера могут быть:
В отношении ЖКТ синдром Жильбера проявляется снижением аппетита, изменением привкуса во рту (горечь, металлический привкус), реже возникает отрыжка, тяжесть в области правого подреберья, иногда наблюдается боль ноющего характера и плохая переносимость лекарственных препаратов.
При ухудшении течения синдрома Жильбера и существенном повышении токсичной (свободной) фракции билирубина может появляться скрытый гемолиз, усиливая при этом гипербилирубинемию и добавляя в клиническую картину системный зуд.
Патогенез синдрома Жильбера
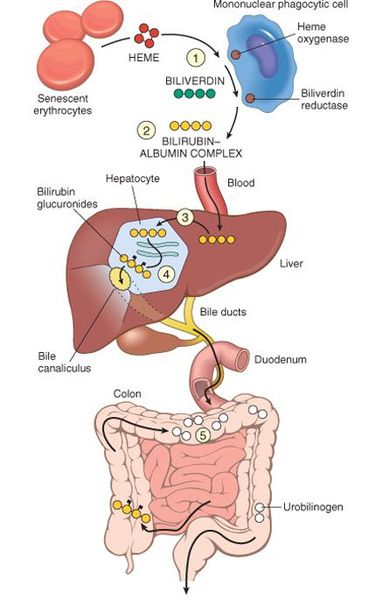
В норме свободный билирубин появляется в крови преимущественно (в 80-85 % случаев) при разрушении эритроцитов, в частности комплекса ГЕМ, входящего в структуру гемоглобина. Это происходит в клетках макрофагической системы, особенно активно в селезёнке и купферовских клетках печени. Остальная часть билирубина образуется из разрушения других гемсодержащих белков (к примеру, цитохрома P-450).
У взрослого человека в сутки образуется приблизительно от 200 мг до 350 мг свободного билирубина. Такой билирубин слаборастворим в воде, но при этом хорошо растворяется в жирах, поэтому он может взаимодействовать с фосфолипидами («жирами») клеточных мембран, особенно головного мозга, чем можно объяснить его высокую токсичность, в частности токсичное влияние на нервную систему.
Первично после разрушения комплекса ГЕМ в плазме билирубин появляется в неконъюгированной (свободной или несвязанной) форме и транспортируется с кровью при помощи белков альбуминов. Свободный билирубин не может проникнуть через почечный барьер за счёт сцепления с белком альбумином, поэтому сохраняется в крови.
В печени несвязанный билирубин переходит на поверхность гепатоцитов. С целью снижения токсичности и выведения в клетках печени свободного билирубина при помощи фермента УДФГТ1*1 он связывается с глюкуроновой кислотой и превращается в конъюгированный (прямой или связанный) билирубин. Конъюгированный билирубин хорошо растворим в воде, он является менее токсичным для организма и в дальнейшем легко выводится через кишечник с желчью.
При синдроме Жильбера связывание свободного билирубина с глюкуроновой кислотой снижается до 30% от нормы, тогда как концентрация прямого билирубина в желчи увеличивается.
В основе синдрома Жильбера лежит генетический дефект — наличие на промонторном участке A(TA)6TAA гена, кодирующего фермент УДФГТ1*1, дополнительного динуклеотида ТА. Это становится причиной образования дефектного участка А(ТА)7ТАА. Удлинение промонторной последовательности нарушает связывание фактора транскрипции IID, в связи с чем уменьшается количество и качество синтезируемого фермента УДФГТ1, который участвует в процессе связывания свободного билирубина с глюкуроновой кислотой, преобразуя токсичный свободный билирубин в нетоксичный связанный.
Вторым механизмом развития синдрома Жильбера является нарушение захвата билирубина микросомами сосудистого полюса клетки печени и его транспорта глутатион-S-трансферазой, которая доставляет свободный билирубин к микросомам клеток печени.
Классификация и стадии развития синдрома Жильбера
Общепринятой классификации синдрома Жильбера не существует, однако условно можно разделить генотипы синдрома по полиморфизму.
Пациенты с синдромом Жильбера: новая тактика ведения

В 1900 г. Николя Огюст Жильбер описал врожденную доброкачественную желтуху, названную впоследствии его именем – болезнь или синдром Жильбера (СЖ). Это один из наиболее часто встречающихся вариантов функциональных (негемолитических) гипербилирубинемий. СЖ сопровождает человека всю его жизнь, попадая в поле зрения врачей самых разных специальностей. Тактика ведения таких больных обычно вызывает много вопросов. Раньше предполагалось, что СЖ не имеет неблагоприятных последствий для здоровья и не нуждается в лечении. Однако за последние годы в представлениях о заболевании появилось много нового. Нам хотелось бы рассмотреть это на примерах клинического разбора пациентов.
Итак, у всех пациентов имеются проявления желтухи за счет увеличения содержания в крови непрямой фракции билирубина. Каждому больному были проведены лабораторные исследования для исключения сифилиса, ВИЧ, вирусных, в том числе острого гепатита в 1-м случае, первично холестатических и наследственных (болезнь Вильсона-Коновалова, гемохроматоз) заболеваний печени. При этом были получены отрицательные результаты по всем маркерам в первых 3 случаях и характерные изменения для болезни Вильсона-Коновалова в 4-м – церулоплазмин крови 146 мг/л (норма 281-334 мг/л), суточная экскреция меди с мочой 382 мкг/сут (норма менее 50 мкг/сут). Исследования, касающиеся гемолитической анемии, подтвердили этот диагноз в 3-м случае.
Таким образом, в 1-м клиническом случае желтуха возникла впервые и требует уточнения. У остальных пациентов диагнозы установлены. Однако по пациенту с СЖ возникает вопрос о возможном присоединении сопутствующей гастроэнтерологической патологии. В двух последних клинических случаях следует проанализировать, почему лечение, назначенное по поводу основной патологии, не позволяет полностью купировать проявления желтухи. Возможно ли наличие СЖ у этих пациентов?
СЖ имеет высокую распространенность
До появления генетического диагноза полагали, что СЖ является редким заболеванием. В настоящее время по оценкам эпидемиологических исследований СЖ встречается от 5 до 10% в мировой популяции. Это каждый десятый житель Земного шара. По некоторым данным, количество гетерозиготных носителей может достигать 40%. Установлена высокая частота обнаружения СЖ среди населения стран Африки (до 36%), Германии (11%), Шотландии (10-13%), Испании (9%), низкая – среди азиатов (около 3%).
Среди больных СЖ преобладают мужчины (10:1).
Типичные клинические проявления и изменения лабораторно-инструментальных показателей у пациентов с СЖ
В большинстве случаев СЖ выявляется у пациентов в возрасте 12-30 лет в виде постоянной или периодически появляющейся желтушности склер и кожных покровов. В этой связи при подозрении на СЖ рекомендуется проводить осмотр больного при дневном освещении. Желтушность кожного покрова и видимых слизистых оболочек становится хорошо заметной, когда уровень билирубина в сыворотке крови достигает 43-50 мкмоль/л и выше. Как правило, интенсивность желтухи при СЖ небольшая. Максимум – иктеричность склер, слизистой оболочки рта и субиктеричность кожи. Особое внимание следует уделить выявлению окрашивания стоп, ладоней, носогубного треугольника, подмышечных впадин.
Появление или усиление желтухи провоцируется физическим или психоэмоциональным перенапряжением, голоданием, пищевыми погрешностями, интеркуррентными заболеваниями, приемом некоторых медикаментов (сульфамидов, салицилатов и др.), гиперинсоляциями. Эти эпизоды сопровождаются слабостью, повышенной утомляемостью, эмоциональной лабильностью, диспепсией (дискомфорт и невыраженные боли в области правого подреберья, подложечной области). Возможно также отсутствие вообще каких-либо жалоб и/или визуальных проявлений болезни.
Размеры печени чаще всего остаются в пределах нормы либо увеличены незначительно. В лабораторных тестах повышение билирубина в 2-5 раз (редко более) со значительным преобладанием непрямой фракции, остальные биохимические показатели крови и печеночные пробы не изменены.
При СЖ в 30% случаев повышен гемоглобин более 160 г/л, у 15% пациентов выявляется легкий ретикулоцитоз, у 12% – снижение осмотической стойкости эритроцитов. Увеличение содержания гемоглобина в крови связывают с его избыточным синтезом при повышенном уровне билирубина в крови и тканях. Вопрос о наличии скрытого гемолиза при СЖ (ретикулоцитоз, снижение осмотической стойкости эритроцитов) является темой многолетнего обсуждения.
Для диагностики СЖ применяется большое количество функциональных тестов (гипокалорийный, рифампициновый, с никотиновой кислотой и фенобарбиталом). Как пример приведем гипокалорийный тест. Ограничение пищевого рациона до 400 ккал в течение 72 ч вызывает увеличение уровня билирубина у всех людей. В случае отсутствия дефекта гена уровень билирубина редко повышается более чем на 9,6 мкмоль/л у мужчин и 4,1 мкмоль/л у женщин. Данный эффект более выражен у лиц с СЖ, при этом тест обладает большей чувствительностью у мужчин, чем у женщин.
Современные представления о патогенезе СЖ
В течение суток в организме человека образуется от 200 до 450 мг билирубина. В крови билирубин присутствует в двух фракциях – непрямой билирубин (образуется при распаде гемоглобина и ферментных систем с участием гема, не растворим в воде, но хорошо растворим в жирах, токсичен) и прямой (растворим в воде, менее токсичен, выводится из организма с желчью). Прямой билирубин образуется в печени после связывания с глюкуроновой кислотой, поэтому его также называют связанным или конъюгированным. Ключевым в этом процессе является фермент уридиндифосфатглюкуронилтрансфераза (УДФГТ). В условиях недостатка УДФГТ непрямой билирубин не может быть связан в печени, что приводит к его повышению в крови и развитию желтухи.
Недостаток УДФГТ является отличительным признаком СЖ и связан с мутациями находящегося на 2-й паре хромосом (2q37) гена UGT1A1, кодирующего фермент. У пациентов с СЖ последовательность тимидин-аденин (ТА) повторов, которая служит сайтом присоединения ДНК-зависимой РНК-полимеразы, содержит один лишний повтор ТА (7 вместо 6). В результате – экспрессия гена понижена. В гомозиготном состоянии это приводит к снижению функциональной активности фермента примерно на 30%, у гетерозиготных носителей – на 14%.
СЖ может развиваться при трансплантации печени реципиенту от донора с генетическим дефектом. У этих больных после операции выявляется изолированное повышение билирубина за счет непрямой фракции, что свидетельствует о доминирующей роли печеночной УДФГТ в метаболизме билирубина.
Генетический анализ при СЖ
В настоящее время ученые имеют возможность объективного генетического анализа, который подтверждает или не подтверждает диагноз СЖ. Материал для исследования – плазма крови. Обнаружение мутантного гена проводится путем прямой ДНК-диагностики посредством анализа промоторной области гена UGT1A1 на количество ТА-повторов. В норме (ТА)6/(ТА)6 – 6 ТА-повторов, соответствует нормальному генотипу; (ТА)6/(ТА)7 – динуклеотидная вставка (7 ТА-повторов) в гетерозиготной форме; (ТА)7/(ТА)7 – динуклеотидная вставка (7 ТА-повторов) в гомозиготной форме. 7 ТА-повторов в промоторной области гена UGT1A1 свидетельствует о снижении функциональной активности фермента УДФГТ и указывает на наличие СЖ.
Данное заболевание наследуется по аутосомно-рецессивному типу. Ниже приведены некоторые варианты передачи СЖ потомству. Если оба родителя страдают СЖ, то все их дети будут больны. Если один из родителей является носителем аномального гена, а другой болен, то вероятность заболевания у ребенка будет равняться 50%. Если один из родителей – носитель, а другой здоров, то 50% детей будут являться носителями, а 50% будут здоровы. Если оба родителя являются носителями этого синдрома, то вероятность рождения больных детей будет составлять 25%, носителями будут 50%, а остальные 25% окажутся здоровыми.
СЖ в аспекте фармакогенетики
В целом группа ферментов УДФГТ участвует в метаболизме большого количества веществ: гормонов (стероидные гормоны, гормоны щитовидной железы), катехоламинов, эндогенных метаболитов (желчные кислоты, билирубин), лекарств и их метаболитов, а также токсинов, включая канцерогены. В этой связи у лиц с наличием инсерции в промоторе гена UGT1A1 при приеме многих лекарственных препаратов, так называемых аглюконов, возможна манифестация СЖ. Для выведения из организма они должны, как и билирубин, соединиться с глюкуроновой кислотой, нагружая тот же самый фермент – УДФГТ, и, соответственно, вытесняя билирубин. В результате этого появляется желтуха. К слову, ингибированием процессов глюкуронизации собственными стероидными гормонами объясняют и высокую частоту распространенности СЖ среди мужчин с манифестацией заболевания в период полового созревания.
Что касается клинических исследований препаратов, для фармакологов важно различать истинную гепатотоксичность препарата и реакцию отдельных пациентов с СЖ. Так, при испытании тоцилизумаба, перспективного препарата для лечения ревматоидного артрита, у 2 из 1187 участников был высокий подъем уровня билирубина. Впоследствии оказалось, что оба пациента страдали СЖ (Lee J.S., Wang G., Martin N. et al., 2011). Это вывело препарат из под подозрения в истинной гепатотоксичности. Другой пример – противовирусная терапия хронического гепатита С интерферонами с рибавирином. В процессе лечения подъем уровня билирубина в 17 раз был отмечен у 2 пациентов с СЖ. Отмена рибавирина привела к нормализации показателей билирубина (Deterling K. et al., 2009).
Сочетание СЖ с заболеваниями желудочно-кишечного тракта
Наиболее часто при СЖ выявляются заболевания пищевода, желудка, двенадцатиперстной кишки и желчевыводящих путей. Это обусловлено эмбриогенетическим сродством и функциональной связью между печенью, билиарным трактом и верхними отделами пищеварительного тракта, нарушением состава и реологических свойств желчи, характерных для СЖ, а также снижением детоксикационной функции печени. Установлено, что СЖ вносит существенный вклад в развитие желчнокаменной болезни (ЖКБ). В частности, исследование 2009 г., в ходе которого 198 пациентов с ЖКБ и 152 человека без таковой были обследованы генетически на СЖ с разделением (ТА)6/(ТА)6 – гомозиготы без патологии; (ТА)6/(ТА)7 – гетерозиготы по СЖ; (ТА)7/(ТА)7 – гомозиготы по СЖ. В первой группе оказалось (ТА)6/(ТА)6 – 30,0%, (ТА)6/(ТА)7 – 46,5%, (ТА)7/(ТА)7 – 23,3%, во второй (ТА)6/(ТА)6 – 48,5%, (ТА)6/(ТА)7 – 33,5%, (ТА)7/(ТА)7 – 17,8%. Таким образом, среди тех, кто имеет СЖ, с высокой достоверностью (р=0,01) чаще встречается ЖКБ (Tsezou A., Tzetis M., Giannatou E., 2009). В 2010 г. был опубликован метаанализ, в который были включены 2816 пациентов с ЖКБ и 1617 человек без нее (Buch S., Schafmayer C., Volzke H. et al., 2010). Выяснилось, что больные с СЖ имеют высокий риск ЖКБ (р=0,018). При этом риск ЖКБ у мужчин увеличивается на 21,2% (р=0,046).
Нарушения со стороны нижних отделов пищеварительного тракта при СЖ чаще имеют функциональный характер. В литературе появились публикации о более редкой встречаемости среди пациентов с СЖ колоректального рака и болезни Крона.
Результаты диагностического поиска в приведенных клинических случаях
Наши пациенты относятся к представителям европейской популяции, следовательно, имеют высокий риск возникновения СЖ. Все участники – пациенты молодого возраста с невысокой интенсивностью желтухи за счет непрямой фракции билирубина. В каждом случае понятен фактор, провоцирующий появление или усиление желтухи с явлениями общей астенизации. В 1-м и 4-м случаях прослеживается наследственный анамнез.
Клинический случай № 1
После появления у женщины желтухи противопростудное средство, содержащее парацетамол, было отменено. Проводилась дезинтоксикационная терапия. При контрольном исследовании печеночного комплекса через 2 нед после выздоровления от ОРВИ показатели билирубина и АЛТ соответствовали норме. УЗИ органов брюшной полости отклонений не выявило.
Учитывая наследственный анамнез, женщина прошла генетическое обследование, которое подтвердило наличие СЖ – (ТА)7/(ТА)7.
Вывод: СЖ манифестировал на фоне ОРВИ и применения высокой дозы парацетамола, одним из основных путей метаболизма которого является конъюгация с глюкуронидами в печени.
Клинический случай № 2
Пациенту проведены дополнительные исследования. УЗИ органов брюшной полости. Размеры желчного пузыря 81×28 мм, стенка утолщена до 3 мм, содержимое – густая желчь, множественные камни, максимальный диаметр 6 мм. Заключение: ЖКБ, признаки хронического холецистита.
Вывод: у молодого мужчины с СЖ сформировалась ЖКБ, которая привела к усилению болевых и диспепсических проявлений.
Клинический случай № 3
Прием пациентом фенобарбитала в течение 5 дней позволил достичь снижения уровня непрямого билирубина в крови. Это может быть расценено как позитивный результат, подтверждающий наличие СЖ. Действие фенобарбитала основано на ферментативной индукции и активации фермента УДФГТ. К манифестации СЖ, вероятно, привел сильный стресс, который испытал больной.
Вывод: наличие у пациентов гемолитической анемии не исключает СЖ, а лишь утяжеляет его течение.
Клинический случай № 4
Учитывая сложность диагностического процесса и наследственный анамнез, мужчина прошел генетическое обследование, которое подтвердило наличие и болезни Вильсона-Коновалова, и СЖ – (ТА)7/(ТА)7. В данном случае имеет место постоянно повышенный уровень билирубина за счет непрямой фракции с повышением содержания их в крови и усилением желтухи в ответ на типичные провоцирующие факторы при СЖ.
Вывод: СЖ может сочетаться с другими наследственными заболеваниями. Так, описаны сочетания СЖ с синдромами Марфана, Элерса-Данло.
Особенности тактики ведения пациентов с СЖ
Таким образом, СЖ – это наследственное нарушение обмена билирубина, своевременное распознавание и коррекция которого имеет существенное значение для пациента. В случаях, представленных нами, для постановки диагноза были использованы известные клинические и лабораторные критерии. Современный этап развития медицины, сделавший возможным объективное подтверждение диагноза СЖ генетическими методами, ставит его диагностику на новую ступень. Из приведенных выше примеров видно, что даже у фенотипически (внешне) здоровых родителей может родиться ребенок с СЖ. Поэтому, если в родословной человека имеются случаи данного заболевания, рекомендуется пройти генетическое обследование на предмет мутации генов, отвечающих за развитие СЖ. По результатам анализов врач-генетик может определить, является ли человек носителем и как будет проходить наследование синдрома.
Учитывая высокую частоту СЖ в популяции, проведение генетического анализа рекомендуется также перед началом лечения с использованием лекарственных препаратов, обладающих гепатотоксическими эффектами. В частности, это позволяет прогнозировать риск осложнений при терапии иринотеканом у пациентов с онкологическими заболеваниями.
Немедикаментозное лечение и профилактика осложнений СЖ включают устранение факторов риска: ведение правильного образа жизни (отказ от вредных привычек, правильное питание и т.п.), борьбу со стрессами (аутогенные тренировки), повышение иммунитета. Очень важной для пациента является минимизация лекарственных воздействий. В первую очередь это касается приема анаболических стероидов, глюкокортикоидов, андрогенов, рифампицина, циметидина, левомицетина, стрептомицина, салицилата натрия, ампициллина, кофеина, этинилэстрадиола, парацетамола, диакарба, ментола, а также целого ряда других препаратов, в метаболизме которых участвует УДФГТ.
Эпизоды желтухи, как правило, разрешаются самостоятельно, без применения лекарственных средств. Однако, если уровень билирубина превышает 50 мкмоль/л и сопровождается плохим самочувствием, возможен прием фенобарбитала коротким курсом (1,5-2,0 мг/кг, или 30-200 мг/сут в 2 приема в течение 2-4 нед). Фенобарбитал входит в состав таких препаратов, как корвалол, барбовал, валокордин, поэтому часто применяют эти препараты (20-30-40 кап 3 р/сут в течение 1 нед), хотя эффект из-за низкой дозы фенобарбитала отмечается лишь у части пациентов. К индукторам ферментов монооксидазной системы гепатоцитов, кроме фенобарбитала, относят флумецинол, назначаемый в дозе 0,4-0,6 г (4-6 кап) 1 раз в неделю или по 0,1 г 3 раза в день в течение 2-4 нед (в Украине не зарегистрирован). Под влиянием этих препаратов снижается уровень билирубина в крови, исчезают диспепсические явления, но в процессе лечения возникают вялость, сонливость, атаксия. В таких случаях эти лекарственные средства назначают в минимальных дозах перед сном, что позволяет принимать их длительное время.
Выведение прямого билирубина возможно с помощью усиленного диуреза, применения активированного угля или других сорбентов, адсорбирующих билирубин в кишечнике. Посредством фототерапии достигается разрушение непрямого билирубина, фиксированного в тканях, тем самым высвобождаются периферические рецепторы, которые могут связать новые порции билирубина, предотвращая его проникновение через гематоэнцефалический барьер.
Доброкачественность СЖ, состоящая в отсутствии исхода в цирроз печени, не исключает усугубление явлений дисфункции желчевыделительной системы, развитие хронического холецистита и формирование ЖКБ. Это наглядно подтверждается тремя из приведенных клинических случаев. В этой связи пациентам с СЖ в индивидуальном порядке назначаются гепатопротекторы – препараты урсодезоксихолевой кислоты (УДХК), фосфолипиды, силибинин, экстракт плодов расторопши пятнистой, экстракт листьев артишока, а также витаминотерапия, особенно витамины группы В.
На наш взгляд, чтобы предотвратить или уменьшить поражение билиарного тракта на фоне СЖ, наиболее целесообразно применение УДХК. Кроме ее известных позитивных эффектов, в эксперименте на крысах было показано, что УДХК способна уменьшать чувствительность нервных клеток к поражающему действию непрямого билирубина. Так, в работе (Silva R.F., Rodrigues C.M., Brites D.Y., 2001) оценивали апоптоз в культуре нервных клеток (нейроны и астроциты) после инкубации с непрямым билирубином без и в присутствии УДХК. В первом варианте было отмечено повышение апоптоза клеток до 7 раз. Присутствие УДХК обеспечило защиту 60% нервных клеток в культуре, уровень апоптоза повысился чуть более 6%. Это актуальный момент, учитывая, что пациенты с СЖ имеют склонность к психосоматическим расстройствам.
УДХК используют в дозе 10-12 мг/кг в сутки. Возможно ее назначение в виде лечебного курса до разрешения процесса, например, устранения билиарного сладжа, профилактическими курсами по 3 мес 2 раза в год (весна-осень), либо в виде постоянного приема профилактической дозы 250 мг/сут однократно вечером.
В заключение необходимо отметить постепенное увеличение среди населения количества скрытых дефектов обмена, которые рано или поздно могут себя проявить. Перед учеными стоит задача создания условий для разумного и в то же время достаточно безопасного вмешательства в материальную основу наследственности с целью исправления таких дефектов. Это направление для будущих исследований.
СТАТТІ ЗА ТЕМОЮ Гастроентерологія
Функціональні розлади шлунково-кишкового тракту (ШКТ) є однією з найактуальніших проблем сучасної гастроентерології. Глобальна поширеність функціональної диспепсії (ФД) у дорослих становить 20,8%, а в Україні цей показник зростає до 30-40%. Серед усіх гастроентерологічних скарг майже 40% припадає на симптоми диспепсії, що часто зумовлює велику кількість дискусійних питань щодо її діагностики та лікування. Пропонуємо до уваги читачів доповідь завідувачки кафедри сімейної медицини факультету післядипломної освіти ДЗ «Дніпровський державний медичний університет», доктора медичних наук, професора Ірини Леонідівни Височиної, яка була представлена під час нещодавньої науково-практичної конференції «ІХ наукова сесія Інституту гастроентерології НАМН України. Новітні технології в теоретичній та клінічній гастроентерології».
15-16 вересня відбувся регіональний конгрес з міжнародною участю «Людина та ліки» (м. Дніпро, Україна – Білорусь), під час якого було висвітлено основні питання та проблеми в лікуванні захворювань, зокрема, наведено паралелі щодо значення мікрофлори кишечнику, а також супутніх патологій. З унікальною доповіддю «Мікробіом та ожиріння» виступила проректор з науково-педагогічної роботи та післядипломної освіти ПЗВО «Міжнародний європейський університет» (м. Київ), доктор медичних наук, професор Світлана Іванівна Доан.
Патологія гепатобіліарної системи залишається проблемним питанням органів охорони здоров’я в усьому світі, адже являє собою широкий спектр захворювань печінки та жовчовивідних шляхів. Результати епідеміологічних досліджень свідчать про те, що на зазначені розлади страждають >2 млрд осіб [1]. В Україні також спостерігається тенденція до неухильного зростання захворюваності на цю патологію 4.
Кислотозалежними називають захворювання верхніх відділів травного тракту, пов’язані зі шкідливою дією соляної кислоти й пепсину на слизову оболонку стравоходу, шлунка та дванадцятипалої кишки (ДПК). До них передусім відносять гастроезофагеальну рефлюксну хворобу (ГЕРХ), асоційовані й не асоційовані з Helicobacter pylori пептичні виразки шлунка та ДПК, симптоматичні ендокринні виразки (синдром Золлінгера – Еллісона, виразки при гіперпаратиреозі), функціональну диспепсію (частіше епігастральний больовий синдром), а також гастропатії й ентеропатії, зумовлені прийомом нестероїдних протизапальних препаратів (НПЗП).