Ребенок издает звуки как дельфин
Ребенок пищит
Уже с первых недель своей жизни новорожденный ребенок издает всяческие звуки, а примерно с 2-месячного возраста начинает гулить, и это очень тешит родителей. Также все малыши время от времени кричат и плачут, и пусть родители не всегда способны распознать причины детского плача, но они понимают, что плакать для детей — вполне нормально. Но вдруг наступает период, когда ребенок не гулит, не плачет, не кричит, а очень громко пищит или воет. Причем это повторяется изо дня в день, и такое его поведение заставляет задуматься многих мам: нормально ли это или, может, стоит показать ребенка врачу? Давайте узнаем.
Ребенок пищит, как дельфин
Оказывается, существует целая «наука», изучающая «язык» новорожденных. Автором такого учения стала исследовательница из Австралии — Присцилла Данстен. На примере собственного новорожденного сына она разработала теорию о том, будто бы существует 5 основных младенческих «фраз», которые сообщают взрослым о самочувствии крохи. Научившись их распознавать, родители способны идентифицировать следующие состояния новорожденного: когда он голоден, когда его мучают колики и болит животик, когда ему досаждает другой дискомфорт (мокрые пеленки, жара/холод), когда он хочет спать (устал) и когда собирается срыгивать (скопился воздух в желудке). Примечательно, что характерные для каждого из состояний звуки малыш произносит рефлекторно, они носят в основном физиологический характер (к примеру, когда у него появляется чувство голода, кроха начинает делать сосательные движения, что сопровождается звуком «ня» или «не»).
Позже эта теория нашла свое подтверждение на практике в ходе экспериментальных исследований с тысячами младенцев разных национальностей. С Присциллой Данстен согласились многие ученые. Такое открытие во многом облегчает уход за новорожденным и общение с ним. Но применять данную теорию можно лишь месяцев до трех, максимум четырех. А потом ребенок начинает произносить звуки и слоги осознанно с целью общения, и расшифровки этой речи пока не создано.
Именно в данный период, приблизительно в 3-4, иногда в 5 месяцев, многие мамы (если не сказать практически все) замечают, что ребенок начал звонко пищать. Все бы ничего, но он повторяет это снова и снова, каждый день, во время бодрствования, на прогулках. Этот писк бывает настолько сильным, что прохожие могут оборачиваться вслед, заставляя Вас краснеть и испытывать неудобство.
Некоторые мамы приходят в замешательство. Они начинают подозревать, что кроху что-то беспокоит — или в физическом, или в психическом плане. Многие сетуют на то, что визг настолько звонкий, сильный и пронзительный, что его можно сравнить с криком дельфинов, и выносить это ежедневно становится даже невмоготу. И лишь изредка можно услышать от мамочки, что ее это здорово забавляет, когда ребенок кричит и пищит, как тюлень или петушок, а порой даже рычит или хрюкает, как собачка или свинка, или издает прочие забавные звуки, причем всегда по-разному, на разный манер и с разными интонациями. Некоторые родители даже записывают эти трели на диктофон!
Почему ребенок часто пищит: причины
Возможно, Вы сейчас даже улыбнитесь, но в подавляющем большинстве случаев такие изменения в поведении крохи вызваны лишь тем, что ребенок научился пищать, и всего-то. Прежде он уже пытался произносить звуки и слоги, возможно, он уже активно гулил. Но вдруг малыш обнаружил, что он может еще и пищать — и ему это очень понравилось. Теперь кроха будет упражняться в этом занятном для него деле, пока ему, скажем так, не надоест.
Специалисты предполагают, что таким образом дети, возможно, пытаются воссоздать звуки, которые они начинают отчетливо слышать в этот возрастной период. Нередко бывает, что малыши имитируют звук работающего пылесоса или кофемолки, дверного звонка или любые другие. Часто таким способом они подпевают мамам или звучащей на фоне мелодии, а заодно тренируют свои голосовые связки, легкие и диафрагму.
Еще одно довольно убедительное объяснение: ребенок громко пищит, когда выражает свои эмоции — радость, восторг, недоумение и прочие. Одним словом, это такой способ общения и этап развития, который у всех имеет разную продолжительность, но непременно заканчивается, дав начало следующему этапу в процессе развития малыша.
Некоторые специалисты полагают, что поводом для визга может стать прорезывание зубов, сопровождающееся болью и дискомфортными ощущениями у детишек. А потому если трех- или четырехмесячный ребенок начал пищать, и одновременно у него появилось обильное выделение слюны (мамы говорят, что детки пускают слюни или пузыри в это время), то, возможно, писк как раз и указывает на то, что процесс прорезывания молочных зубов начался.
Заметьте, мы говорим о самых маленьких, детях первых месяцев жизни, поскольку период пищания является для них нормальным этапом развития. Если же пищит ребенок после года или еще старше, то в таком случае речь идет, скорее всего, о возрастном кризисе. Таким образом ребенок проявляет свой характер, свою личность, и здесь очень важно не сломать ее, выбрав правильную тактику. Впрочем, даже детки постарше могут выражать свои эмоции подобным образом, и ничего опасного или плохого в этом нет — им просто еще не хватает словарного запаса, и они еще не научились выражаться по-другому.
Есть еще одна причина, почему ребенок пищит, пока его не возьмут на руки: малыш требует Вашего внимания. Он или развлекается подобным образом (запищал — мама подошла к нему и взяла на ручки), или добивается постоянного ношения его на руках (и в этом случае кроху придется отучать от «вредной привычки») — это так называемый инстинктивный страх остаться одному.
Что делать, если ребенок много пищит
Все зависит от того, является ли это возрастным этапом нормального развития или возрастным кризисом. Во втором случае придется подробно изучить особенности кризиса вашего возрастного периода и соблюдать предложенные в каждом отдельном случае рекомендации. В первом случае следует ориентироваться на самочувствие крохи: если Вы явно видите, что писк приносит ему удовольствие и радость, и при этом он прекрасно себя чувствует, то просто получайте наслаждение от детских «песен» — вскоре это самостоятельно пройдет. Хорошо бы участвовать в таком «диалоге» — отвечайте на детский писк, можно даже повыть за компанию. Другое дело, когда визг сопровождается явным дискомфортом и недовольством.
Если ребенок пищит во время кормления, и при этом дергает ножками, изворачивается, корчит недовольные гримасы — скорее всего, у него болит животик. Как вариант — в груди нету молока, но при правильно налаженном грудном вскармливании такого практически не бывает (за исключением временных так называемых «лактационных кризов», когда мамина грудь не успевает отреагировать большей выработкой молока в ответ на увеличившиеся потребности в этом ребенка).
О неблагополучии может свидетельствовать писк ребенка во сне — это может быть плохой сон или те же колики. Но по такой причине он не станет пищать каждую ночь, в отличие от нормального явления, когда ребенок постоянно пищит каждый день, и когда это не указывает на что-то неладное.
Мы уверенны, что Вы сможете распознать «хороший» и «плохой» писк малыша. И очень надеемся, что речь идет именно о первом варианте. Вскоре малыш загулит, а там и первые слова начнет произносить. Это так здорово!
Младенец кряхтит, сопит и хрюкает во сне? Рассказываем, почему это происходит
«Младенцы действительно издают множество звуков», — подтверждает педиатр Рейчел Уэллетт. Они вообще могут быть невыносимо громкими с их бульканьем, храпом, свистом, икотой, кашлем, зевками, чиханием и кряхтением.
Новорожденные еще только учатся дышать в большом мире за пределами маминого живота, а потому этот процесс у них сопровождается самыми разными звуками — от умилительных до очень странных.
Абсолютно нормально, если ваш ребенок издает странные звуки во сне.
Однако если какие-то из них кажутся вам тревожными — не забудьте обсудить это с педиатром.
 Неравномерно дышит
Неравномерно дышит
Уэллетт отмечает, что младенцы дышат носом, а частота их дыхания может сильно отличаться от частоты дыхания взрослых людей. Во время сна новорожденный может делать 30–40 вдохов в минуту, в то время как взрослые обычно делают всего 12–20 вдохов в минуту.
Не пугайтесь, если вы вдруг услышите несколько быстрых вдохов, а потом небольшую паузу перед тем, как ребенок снова начнет дышать — это совершенно нормально, и подавляющее большинство детей перестает так делать уже к шести месяцам.
 Храпит, свистит и фыркает
Храпит, свистит и фыркает
Еще во время спокойного младенческого сна можно нередко услышать храп или свист. «Прерывистый свист может быть связан с узостью носового хода младенца, — объясняет Уэллетт. — Но чаще всего это связано с козявками».
Большинство детей появляются на свет с заложенным носом (немудрено — они провели в околоплодной жидкости целых девять месяцев), а потому фырканье, кашель и чихание помогают им избавиться от лишней слизи в дыхательных путях. Также младенческий храп нередко бывает связан со слишком маленьким размером ноздрей, и проходит по мере роста ребенка.
 Кряхтит и тужится
Кряхтит и тужится
Многие младенцы время от времени кряхтят во сне — это может говорить о пищеварительных процессах. «Большинство детей кряхтит, когда работает их пищеварительная система, и они учатся какать, писать и выпускать газы», — говорит Уэллет.
Кряхтение не всегда свидетельствует о запоре: «Даже если вы слышите, что они тужатся, это просто значит, что они пытаются разобраться в том, какие мышцы им надо напрягать для того, чтобы справиться с задачей».

В большинстве случаев, если ребенок здоров, растет, набирает вес и развивает новые навыки в соответствии с возрастом, странное поведение во время сна не должно волновать его родителей.
Когда нужно обратиться к врачу?
Тревожными признаками являются: затрудненное или слишком частое дыхание, проблемы с кормлением и плохой набор веса, долгие приступы плача, которые невозможно успокоить.
Кряхтение также может быть симптомом проблем со здоровьем, если его ритмично слышно при каждом вдохе ребенка, если лицо и губы ребенка бледнеют, а также если создается ощущение, что каждый вдох дается ребенку с трудом. В перечисленных случаях следует обратиться к врачу.
Еще одна проблема, которая может быть связана с «музыкальным» детским сном (даже если врач подтвердил, что все эти звуки совершенно нормальны) — это плохой сон родителей. Молодым родителям бывает сложно заснуть даже в полной тишине, а если над ухом у них постоянно скрипит, кряхтит, сопит и шмыгает младенец, то это и вовсе рискует превратиться в невыполнимое задание.
Вариантов решения проблемы (кроме того как перетерпеть первый, самый беспокойный период жизни ребенка) несколько: например, вы можете отодвинуть кроватку чуть дальше от вашей кровати, спать рядом с ребенком посменно (в то время как другой родитель полноценно отдыхает в тишине) или использовать «белый шум», который поможет заглушить посторонние звуки.
Ещё почитать по теме
Ваш младенец все время орет и требует внимания? Это нормально!
Как понять, чего хочет ваш младенец, глядя ему в лицо
Как выжить после бессонной ночи с младенцем
СТРИДОР у новорожденных и детей первого года жизни
Стридор — это грубый различного тона звук, вызванный турбулентным воздушным потоком при прохождении через суженный участок дыхательных путей [36].
Стридор — это грубый различного тона звук, вызванный турбулентным воздушным потоком при прохождении через суженный участок дыхательных путей [36]. Стридор у новорожденных и грудных детей — это патология, которая является симптомом дыхательной обструкции [7]. Стридор может быть симптомом угрожающих жизни заболеваний. Наиболее важными характеристиками стридора являются его громкость, высота и фаза дыхания, на которой он появляется.
Громкий стридор обычно является симптомом выраженного сужения дыхательных путей. В случае прогрессивно усиливающегося стридора внезапно ослабевший звук может быть признаком усилившейся обструкции, ослабления дыхательных движений и возникновения коллапса дыхательных путей [28].
Высоко звучащий стридор обычно вызван обструкцией на уровне голосовых складок [26], низко — патологией выше голосовых складок (гортанная часть глотки, верхний отдел гортани). Стридор средней высоты чаще является симптомом обструкции ниже голосовых складок [41].
Наиболее важным признаком, позволяющим заподозрить уровень поражения, является фаза дыхания, на которой стридор слышен лучше всего. По этому признаку стридор может быть разделен на три типа: инспираторный, экспираторный и двухфазный. Инспираторный стридор обычно вызывается поражением, локализующимся выше голосовых складок, и продуцируется коллапсом мягких тканей при отрицательном давлении во время вдоха [22]. Двухфазный стридор обычно высокий по тону. Он вызван поражением на уровне голосовых складок или подскладкового отдела [16, 18]. Экспираторный стридор чаще возникает при поражении нижних отделов дыхательных путей [42].
Анамнез очень важен для диагностики заболевания. Ключевыми анамнестическими данными являются причины и длительность интубации (если она ранее производилась) в неонатальный период. Другие анамнестические признаки включают возраст на момент появления стридора, длительность стридора, ассоциацию с плачем или кормлением, с положением ребенка; наличие других сопутствующих симптомов, таких как пароксизмы кашля, аспирация или срыгивание [40, 41].
При осмотре ребенка следует оценить его общее состояние, частоту дыхательных движений и сердечных сокращений, цвет кожи. Кроме того, следует обратить внимание на возможные аномалии строения головы, участие дополнительных мышц в акте дыхания, втяжение уступчивых мест грудной клетки и другие признаки, исключить возможное инфекционное заболевание [36].
При состоянии ребенка, не требующем немедленного вмешательства, следует произвести рентгенографию гортани и мягких тканей шеи в передней и боковой проекции, грудной клетки, а также рентгеноскопию пищевода с водорастворимым рентгеноконтрастным веществом. Кроме того, могут быть полезны ультразвуковое исследование гортани, компьютерная томография, ядерно-магнитный резонанс [12, 30].
Наиболее информативным методом диагностики заболевания, проявляющегося врожденным стридором, является эндоскопическое исследование: фиброскопия; прямая ларингоскопия под наркозом, желательно — с использованием микроскопа; трахеобронхо- и эзофагоскопия [11, 36]. При этом необходимо учитывать возможность аномального строения нескольких отделов дыхательных путей [23, 25].
 |
| Рисунок 1. Эндофотография гортани. Мягкий, западающий в просвет дыхательных путей надгортанник |
Ларингомаляция — наиболее распространенная причина стридора [16, 30]. Анатомически можно выделить следующие формы ларингомаляции: за счет западания в просвет гортани мягкого надгортанника (рис. 1); за счет черпаловидных хрящей, при вдохе подтягивающихся кверху или подтянутых кверху изначально, за счет укороченной черпалонадгортанной складки (рис. 2); смешанная форма, когда в просвет дыхательных путей западают и надгортанник, и черпаловидные хрящи. Ларингомаляция обычно протекает
 |
| Рисунок 2. Эндофотография гортани. Западающие в просвет гортани черпаловидные хрящи |
«доброкачественно» и самопроизвольно исчезает, обычно к 1,5 — 2 годам жизни. Мальчики страдают в два раза чаще девочек. Стридор обычно появляется с рождения, но в некоторых случаях возникает только со второго месяца жизни. Симптомы могут быть преходящими и усиливаться при положении ребенка на спине или во время крика и возбуждения. Тяжесть заболевания может быть различной. У большинства детей отмечается только шумное, звучное дыхание, но в ряде случаев ларингомаляция вызывает явления стеноза гортани, требующие интубации и даже трахеотомии. В тяжелых случаях прибегают к оперативному лечению, обычно при помощи лазера — к нанесению надрезов на надгортаннике, рассечению черпалонадгортанных складок или удалению части черпаловидных хрящей.
Паралич голосовых складок — вторая по частоте причина врожденного стридора [39, 41]. Обычно его обнаруживают у детей с другими врожденными аномалиями или с поражением ЦНС [29]. Часто причина паралича остается невыясненной, и такой вид паралича считается идиопатическим. В случае идиопатического паралича (возможной причиной которого является родовая травма) часто
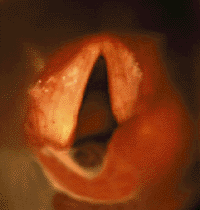 |
| Рисунок 3. Эндофотография гортани. Паралич правой черпаловидной складки |
возникает спонтанное излечение. В других случаях причиной могут быть кровоизлияния в желудочки мозга, менингоэнцефалоцеле, гидроцефалия, перинатальная энцефалопатия и другие заболевания [29]. Кроме того, можно выделить ятрогению (например, при повреждении возвратного гортанного нерва) как причину развития паралича голосовых складок.
Двусторонний паралич вызывает высокотональный стридор и афонию. Около половины детей с двусторонним параличем нуждаются в трахеотомии [22, 26, 39].
При одностороннем параличе (рис. 3) обычно отмечают слабый крик, голос с возрастом постепенно улучшается. Дыхательная функция при одностороннем параличе обычно не страдает [28].
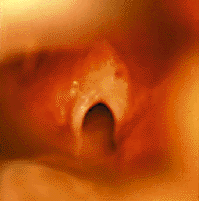 |
| Рисунок 4. Эндофотография гортани. Врожденная рубцовая мембрана гортани |
Врожденные рубцовая мембрана (рис. 4) и подскладковый стеноз развиваются в результате неполного разделения зародышевой мезенхимы между двумя стенками формирующейся гортани [33]. Значительно чаще обнаруживают приобретенные рубцовые стенозы (рис. 5), обычно развивающиеся в результате продленной чрезгортанной назотрахеальной интубации. Тяжесть заболевания зависит от степени поражения: небольшая рубцовая мембрана, локализующаяся только в области передней комиссуры, клинически проявляется лишь изменением голоса («петушиный крик»); полная атрезия гортани совместима с жизнью только теоретически [30].
 |
| Рисунок 5. Эндофотография гортани. Приобретенный подскладковый стеноз (точечный просвет дыхательных путей) |
Ведущими клиническими симптомами заболевания являются явления обструкции верхних дыхательных путей, такие как двухфазный стридор, тахипноэ, цианоз, беспокойство, раздувание крыльев носа при дыхании, участие в акте дыхания вспомогательной мускулатуры и др. При локализации мембраны в области голосовых складок отмечаются нарушения голоса вплоть до афонии.
Ведущий метод диагностики — эндоскопия [30], хотя косвенно помогает рентгенография гортани и трахеи в передней и боковой проекции.
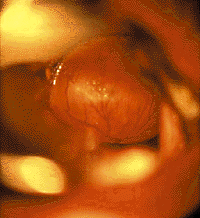 |
| Рисунок 6. Эндофотография гортани. Киста язычной поверхности надгортанника |
Лечение обусловлено выраженностью симптомов. Только дети с небольшой переднекомиссуральной синехией могут быть оставлены под наблюдением без оперативного лечения; больные с мембраной средних размеров, вызывающей нарушение дыхания, требуют оперативного лечения (чаще — лазерная деструкция) в период новорожденности. Дети с выраженной мембраной обычно нуждаются в трахеотомии в период новорожденности с последующей операцией (при помощи лазера или наружным доступом) в более старшем возрасте [17, 38].
 |
| Рисунок 7. Эндофотография гортани. Киста правой голосовой складки |
В ряде случаев врожденный подскладковый стеноз сопровождается другими врожденными поражениями [34]. При выборе тактики лечения необходимо учитывать, что дыхание может улучшаться с ростом гортани.
Кисты гортани. Стридор возникает при росте кисты в просвет дыхательных путей или сдавлении мягких тканей гортани. Кроме того, при локализации на гортанной и особенно на язычной поверхности надгортанника (рис. 6) они могут вызывать дисфагические явления [20, 30].
Локализация кист может быть разнообразной — надгортанник, надскладковая область, черпалонадгортанные складки, подскладковый отдел. Часто кисты развиваются у детей с интубацией в анамнезе, и в таких случаях могут быть множественными. Небольшие кисты голосовых складок (рис. 7) клинически проявляются только охриплостью. При зеркальной ларингоскопии, особенно если подслизистая киста локализуется на границе передней и средней трети голосовой складки, ее ошибочно диагностируют как «певческий» узелок. В этом случае правильный диагноз можно установить только при осмотре гортани под наркозом с применением оптики.
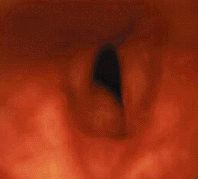 |
| Рисунок 8. Эндофотография гортани. Подскладковая гемангиома под левой голосовой складкой |
Для лечения используют аспирацию содержимого кисты с последующим иссечением ее стенок микроинструментами или СО2-лазером [6, 8, 30].
Кисты часто рецидивируют. В некоторых случаях требуются операции наружным доступом для иссечения больших множественных рецидивирующих кист [31].
Подскладковая гемангиома (рис. 8) угрожает жизни ребенка. По данным зарубежной литературы, средняя летальность от этого заболевания составляет 8,5% [43]. В большинстве случаев подскладковая гемангиома имеется с рождения и подвергается росту в течение первых месяцев жизни. Стридор обычно появляется на 2-3 месяце жизни, первые симптомы заболевания обычно ошибочно диагностируют как круп [27]. В трех наших наблюдениях дыхательный стеноз развился в первые сутки после криодеструкции гемангиом кожи. Стридор обычно двухфазный, голос может быть не изменен. Более половины детей имеют гемангиомы кожи. Как и при гемангиомах кожи, девочки страдают втрое чаще мальчиков [9]. Тяжесть заболевания зависит от размера гемангиомы, в случае присоединения ОРВИ или при беспокойстве дыхание может ухудшаться.
Ведущий метод диагностики — эндоскопия. Обычно обнаруживают мягкотканное выбухание розового или красного цвета под голосовой складкой (чаще — под левой) [5]. Если ребенок был ранее интубирован в связи с дыхательным стенозом, гемангиома может быть не диагностирована при осмотре дыхательных путей сразу после экстубации.
Для лечения используется СО2-лазерная деструкция гемангиомы с последующей гормональной терапией [6, 24]. В случае прорастания в гортань гемангиомы передней поверхности шеи необходима трахеотомия с последующей близкофокусной рентгенотерапией или лечением кортикостероидами [2].
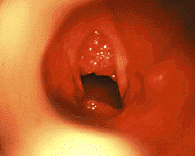 |
| Рисунок 9. Эндофотография гортани. Ювенильный респираторный папилломатоз |
Ювенильный респираторный папилломатоз (ЮРП) (рис. 9) — наиболее часто встречающаяся опухоль верхних дыхательных путей у детей. Этиологическим фактором папилломатоза является вирус папилломы человека, чаще — 6 и 11 типа [3]. Хотя у подавляющего большинства больных первые симптомы заболевания развиваются на 2 — 3 году жизни, в ряде случаев можно говорить о врожденном папилломатозе гортани, когда первые симптомы заболевания отмечают с момента рождения [1].
Начальным симптомом заболевания обычно является охриплость, постепенно переходящая в афонию. В дальнейшем, по мере роста папиллом и сужения просвета голосовой щели (обтурирующая форма), возникает прогрессирующий стеноз гортани, проявляющийся как инспираторный или двухфазный стридор [10].
Наиболее частой первичной локализацией папиллом гортани является область комиссуры и передней трети голосовых складок. На более поздних этапах заболевания папилломы могут поражать все отделы гортани, а также выходить за ее пределы. Папилломы обычно имеют широкое основание, однако возможен рост конгломератов папиллом на небольшой ножке. По внешнему виду папилломы напоминают тутовую ягоду или кисть винограда. При микроларингоскопии поверхность папиллом обычно неровная мелкозернистая или мелкодольчатая, цвет — чаще бледно-розовый, иногда с сероватым оттенком. Тяжесть заболевания определяется скоростью роста папиллом и частотой рецидивирования [15].
Основным методом ликвидации стеноза у детей с ЮРП является хирургическое удаление папиллом при помощи микроинструментов и/или СО2-лазера. Однако только хирургическое лечение у большинства больных не предотвращает рецидива заболевания. В настоящее время наиболее патогенетически оправданным и перспективным является длительное непрерывное введение препаратов интерферона [13, 19, 21].
Трахеомаляция. Различают диффузную и локальную формы трахеомаляции, т. е. слабости стенки трахеи, связанной с патологической мягкостью ее хрящевого каркаса. Клинически заболевание проявляется экспираторным стридором. При эндоскопии обнаруживают резкое сужение на выдохе просвета трахеи, которая может принимать различную форму. Симптомы заболевания часто спонтанно исчезают на 2 — 3 году жизни [32]. При выраженных дыхательных нарушениях может потребоваться трахеотомия [41].
 |
| Рисунок 10. Эндофотография трахеи. Врожденный рубцовый стеноз |
Врожденный стеноз трахеи (рис. 10) может иметь различную природу. Органические стенозы связаны с локальным дефектом хрящевых полуколец трахеи (недостаток или отсутствие хряща) или избыточным образованием хрящевой ткани, приводящим к формированию твердого хрящевого выпячивания в просвет трахеи [42].
Функциональные стенозы связаны с чрезмерной мягкостью хрящей и в этом случае являются локальной формой трахеомаляции. Экспираторный стридор обнаруживают обычно сразу после рождения. Стридор усиливается при беспокойстве или кормлении ребенка. Состояние больного обычно резко ухудшается во время ОРВИ, в некоторых случаях отмечают приступы удушья, ошибочно диагностируемые как круп. Для исключения сдавливания трахеи извне необходимо рентгеноконтрастное исследование пищевода. Основной способ диагностики — эндоскопический. Стенозы трахеи, особенно на почве трахеомаляции, имеют благоприятный прогноз, в большинстве случаев спонтанно излечиваются.
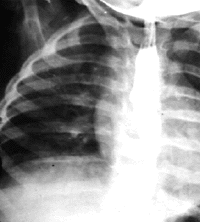 |
| Рисунок 11. Рентгенограмма органов грудной клетки. Сдавление пищевода аномально расположенным сосудом |
Сосудистое кольцо. Аномальная конфигурация больших сосудов может вызывать сдавление трахеи, обычно ее дистальных отделов. Кроме того, может сдавливаться также пищевод. Стридор усиливается при плаче или кормлении, а также при положении ребенка на спине. Часто отмечается срыгивание. Диагноз устанавливают при помощи рентгенографии пищевода с рентгеноконтрастным препаратом (рис. 11) и аортографии. Чаще всего встречается удвоение дуги аорты, добавочная левая легочная артерия [14, 37].
При эндоскопии можно обнаружить выбухание и, в ряде случаев, пульсацию передней стенки трахеи. Лечение — хирургическое.
Ларинготрахеопищеводная щель — редкий врожденный дефект развития. На большом протяжении дыхательные пути сообщаются с пищеводом. Причиной этого порока является незаращение дорсальной части перстневидного хряща. Это заболевание клинически проявляется средней громкости двухфазным стридором и эпизодами аспирации. У детей с этим пороком часто отмечают повторные пневмонии. Типичными являются пароксизмы кашля и цианоз. Голос тихий. Приблизительно у 20% детей имеется также трахеопищеводная фистула с характерной локализацией в дистальном отделе трахеи [35]. Для установления диагноза, кроме эндоскопии, требуется рентгеноскопия органов грудной клетки с контрастом. Для лечения необходима не только трахеотомия, но и наложение гастростомы для кормления ребенка.
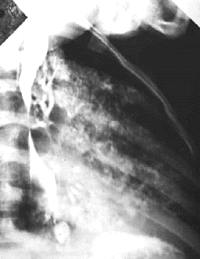 |
| Рисунок 12. Рентгенограмма органов грудной клетки. Затекание рентгеноконтрастного вещества через трахеопищеводный свищ из пищевода в трахеобронхиальное дерево |
Трахеопищеводный свищ (рис. 12) проявляется при первом же кормлении ребенка тяжелыми приступами удушья, кашля и цианоза [41]. В основе порока лежит неполное развитие трахеопищеводной стенки. Часто этот порок сочетается с атрезией пищевода. В дальнейшем быстро присоединяется тяжелая аспирационная пневмония. Лечение только хирургическое, результаты часто зависят от срока операции. Прогноз тем более благоприятен, чем раньше предпринято вмешательство.
Учитывая то, что пороки развития гортани и трахеи являются проявлением эмбриопатий, у больных с врожденной патологией этих органов весьма вероятны проявления эмбриопатий со стороны других органов и систем. В клинической практике наибольшую сложность для установления нозологической формы заболевания представляют его синдромальные формы. В основу синдромального метода обследования положено то обстоятельство, что большинство дефектов развития могут быть изолированными или входить в состав известных синдромов или неуточненных комплексов множественных врожденных дефектов. Установление синдромологического диагноза влияет на следующие факторы: 1) проведение тщательной диагностики скрытых дефектов развития и функциональных отклонений в рамках установленного синдрома; 2) выполнение специфической предоперационной подготовки больного для предупреждения возможных осложнений во время хирургического вмешательства или в послеоперационном периоде; 3) тактику и результаты лечения, что выражается в ряде случаев в отказе от хирургических вмешательств, в том числе в изменении хирургической техники коррекции некоторых дефектов развития.
По нашим данным, синдромологический диагноз может быть установлен приблизительно у 25% больных [4]. Лишь у 8-10% детей врожденная патология гортани и трахеи имеет изолированную форму. Остальные больные с врожденными заболеваниями гортани и трахеи имеют иные пороки развития — центральной нервной, костно-мышечной, сердечно-сосудистой систем, аномалии развития ушных раковин, пороки развития лица, аномалии соединительной ткани, врожденные опухолевидные образования кожи и др. Сочетание пороков развития органов нескольких систем, не индуцируемых друг другом, у этой группы больных можно расценивать как множественные неуточненные врожденные пороки развития.

