Рча печени как проводится
Радиочастотная абляция печени
Радиочастотная абляция печени — это методика лечения злокачественных опухолей первичного и вторичного характера. Суть метода заключается во введении в ткань новообразования электродов и воздействие на него радиочастотными колебаниями, которые вызывают значительное местное повышение температуры. В результате патологические клетки разрушаются, а здоровые ткани организма не повреждаются. Методика является отличной альтернативой хирургическому удалению части печени и предпочтительна в тех случаях, когда злокачественным процессом поражена большая часть органа или состояние больного делает операцию невозможной. Радиоактивная абляция метастазов в печень наиболее часто используется после иссечения первичного опухолевого узла.
Как проводится процедура?
Абляция печени может осуществляться тремя способами:
Вмешательство довольно болезненно, поэтому проводится под местной или спинномозговой анестезией. Наиболее эффективна методика для лечения рака на ранней стадии с размером узлов до 1 см. Радиочастотная абляция метастазов в печени также относится к одному из самых действенных способов удаления вторичных злокачественных очагов.
Чаще всего проводится чрескожная абляция, при которой не требуется госпитализации пациента, все необходимые манипуляции осуществляются в амбулаторных условиях. Плюсом остальных способов введения электродов является то, что во время лапароскопии или лапаротомии можно достоверно оценить объем поражения органа.
Основные показания
Процедура назначается в следующих случаях:
Противопоказания
К радиочастотной абляции печени существует несколько противопоказаний:
Стоимость радиочастотной абляции
Стоимость радиочастотной абляции зависит от выбранной тактики процедуры, способа обезболивания, размера и локализации опухоли, необходимости сопутствующего лечения.
Чрескожная абляция в настоящее время часто применяется из-за высокой эффективности, малой инвазивности и возможности повторного проведения процедуры в случае необходимости. После разрушения опухоли возможно повышение температуры и ухудшение самочувствия в течение нескольких дней (иногда двух-трех недель) – это является нормальной реакцией на некроз опухолевых тканей. Пятилетняя выживаемость пациентов после пройденного лечения достигает 50%, повысить эффективность абляционной терапии можно при назначении нескольких курсов с небольшим перерывом между ними.
Радиочастотная абляция опухолей печени
Общая информация
Краткое описание
Одобрено
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения и социального развития Республики Казахстан
от «29» ноября 2016 года
Протокол №16
Приложение 1
к типовой структуре
Клинического протокола диагностики и лечения
Название оперативного и диагностического вмешательства: Радиочастотная абляция опухолей печени.
Лечение
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Цель проведения процедуры/вмешательства: целью радиочастотной абляции (РЧА) является полный некроз злокачественного новообразования в печени (первичного и метастатического) с возможностью длительной безрецидивной выживаемостью.
Радиочастотная абляция – это метод разрушения опухолевой ткани с помощью высокоэнергетических радиоволн, в процессе которого происходит нагревание клеток опухоли до высоких температур и, как следствие, их гибель. Радиочастотная абляция способствует как частичному, так и полному удалению опухоли.
Показания и противопоказания для проведения процедуры/ вмешательства:
Показания к проведению РЧА злокачественных (первичных и метастатических) опухолей печени:
· наличие противопоказаний к хирургической резекции печени, отказ в хирургическом лечении;
· отсутствие внепеченочных проявлений заболевания;
· наличие в печени 1 опухолевого узла до 5 см либо 3–4 узлов до 3 см в диаметре;
· остаточная опухоль после ранее проведенной РЧА либо другого метода лечения;
· местный рецидив после ранее проведенной РЧА, резекции печени либо другого метода лечения;
· опухоли, визуализируемые при УЗКТ, РКТ;
· возможность безопасного доступа к опухоли (расположение узлов не ближе 1 см от воротной либо печеночных вен, долевых желчных протоков);
· согласие больного на проведение лечения.
Противопоказания к проведению РЧА злокачественных опухолей печени
Абсолютные:
· некорригируемая коагулопатия;
· сепсис;
· энцефалопатия;
· декомпенсированный цирроз (Child-Pugh C);
· терминальная стадия болезни (Okuda III);
· активное желудочно-кишечное кровотечение;
· некупируемый асцит.
Относительные:
· наличие у пациента искусственного водителя ритма;
· внепеченочные проявления заболевания;
· почечная недостаточность;
· несмещаемое прилежание опухолевого узла к соседним органам (желчный пузырь, желудок, кишечник) и крупным желчным протокам.
Перечень основных и дополнительных диагностических мероприятий (отдельно перечислить основные/обязательные и дополнительные обследования, консультации специалистов с указанием цели и показаний):
Основные (обязательные) диагностические обследования:
· ОАК с тромбоцитами;
· ОАМ;
· Группа крови и резус-фактор;
· Биохимический анализ крови: общий белок с фракциями, АЛТ, АСТ, общий/прямой билирубин, ЩФ, ГГТП, ЛДГ, креатинин, мочевина, амилаза, глюкоза;
· Электролиты: калий, натрий;
· Микрореакция;
· Коагулограмма: протромбиновое время, МНО, АЧТВ, фибриноген;
· Маркеры вирусных гепатитов: HBsAg, anti-HCV, ВИЧ;
· Альфа-фетопротеин;
· УЗИ органов брюшной полости;
· Рентгенография органов грудной клетки
Методика проведения процедуры/вмешательства
Требования к оснащению, расходным материалам, лекарственным средствам: согласно приказа и.о. Министра здравоохранения Республики Казахстан от 12 августа 2011 года № 540 «Об утверждении Положения о деятельности организаций здравоохранения, оказывающих онкологическую помощь населению Республики Казахстан».
Требования к оснащению, расходным материалам, медикаментам:
· Наличие всех инструментов/оборудования, необходимых для радиочастотной абляции рака печени-генератора, системы охлаждения;
· Помещение должно быть оснащено системой вентиляции, обеспечивающей оптимальные условия для профилактики хирургической инфекции и работы с газами, используемыми при анестезии;
· Наличие инструментов, расходных материалов и оборудования для проведения анестезиологического пособия. Инструменты и оборудование должны находиться непосредственно в операционной или смежных помещениях и быть доступны в любое время;
· Любая сертифицированная система для РЧА опухолей: одноигольчатые электроды с максимальным диаметром воздействия 3 см, выдвигающиеся электроды с максимальным диаметром воздействия 5см и др;
· Система лучевой навигации: РКТ,УЗИ, МРТ;
· Анестезиологическое оборудование (аппарат для искусственной вентиляции легких, монитор для контроля сердечной деятельности, артериального давления, сатурации и др.);
· Динамический контроль: КТ с внутривенным контрастным усилением, ПЭТ/КТ, МРТ с внутривенным контрастным усилением. Критерии оценки результатов: mRECIST, EASL.
Основные расходные материалы:
· Набор белья для чреспеченочных процедур;
· Комплект кластерных или 1-3 одиночных электродов для РЧА;
· Генератор;
· Насос и Система охлаждения;
· Емкость для воды;
· Ножной выключатель;
· Ультразвуковой аппарат
Дополнительные расходные материалы:
· Венозный катетер;
· Система одноразовая для инфузий;
· Скальпель одноразовый;
· Марля медицинская;
· Шприцы 20 мл;
· Шприцы 10 мл;
· Перчатки стерильные;
· Перчатки нестерильные;
· Шапочки одноразовые;
· Маски хирургические;
· Бахилы одноразовые;
· Одноразовые электроды для ЭКГ
Требования к подготовке пациента:
· вечером накануне операции легкий ужин до 20.00;
· в день операции – голод;
· побрить операционное поле накануне операции;
· провести перед операцией все гигиенические процедуры: прополоскать полость рта, почистить зубы, снять съемные зубные протезы, очистить полость носа, мужчинам побриться;
· обработка операционного поля препаратами бактерицидного действия;
Методика проведения процедуры/вмешательства:
· Собрать систему для радиочастотной абляции по инструкции;
· Положение больного – лежа на спине, либо на боку в зависимости от доступа;
· Возвратные электроды пациента зафиксировать на бедрах пациента;
· Процедура проводится, как правило, под внутривенной наркозом или интубационным анестезией;
· Выбор электрода определялся размером очага и удаленностью от поверхности кожи;
· Пункция очага производится под УЗ-контролем (консвексный датчик 3.5 МГц с пункционным адаптером), необходимо, чтобы аблационная часть иглы располагалась в центре опухоли. При выявлении эксцентрического расположения электрода необходимо произвести повторную пункцию очага с предварительной термообработкой старого пункционного канала во избежание кровотечения или опухолевой диссеминации, либо введение дополнительных электродов в очаг и обработка его из нескольких точек;
· Можно ввести несколько электродов одномоментно при наличии несколько рядом расположенных очагов во избежание «потери» очага после РЧА соседнего;
· Удостоверившись в правильном расположении электрода, начинается воздействие на опухоль током частотой 450-500 кГц. В результате опухолевая ткань разогревается до температуры (60-90°С), при которой происходят необратимые изменения в клетках. Опухолевая масса некротизируется. Время воздействия на опухоль 12 минут, если опухоль до 3см. Для очень крупных опухолей игольчатые электроды группируют по три в одной рукоятке (электрод-кластер) на расстоянии 0,5 см параллельно друг другу. Именно такие охлаждаемые инструменты позволяют быстро коагулировать опухоли 5-7 см в диаметре и больше. В конце 12-минутного сеанса лечения электрод извлекается при работающем генераторе и коагулирует пункционный канал.
Индикаторы эффективности процедуры/вмешательства:
· отсутствие в послеоперационный период выявляемого всеми доступными визуализационными методами роста резидуальных опухолевых очагов в зоне выполненной абляции;
· отсутствие послеоперационных осложнений (осложнений, связанных с доступом и процедурой);
· снижение количества инвалидизирующих оперативных вмешательств;
· возможность многократного миниинвазивного проведения РЧА деструкции;
· повышение ожидаемой продолжительности жизни;
· повышение качества жизни.
Информация
Источники и литература
Информация
Список разработчиков протокола с указанием квалификационных данных:
1) Боровский Сергей Петрович – доктор медицинских наук, АО «Национальный научный центр онкологии и трансплантологии», заведующий отделением интервенционной рентгенохирургии.
2) Калиаскарова Кульпаш Сагындыковна – доктор медицинских наук, главный внештатный гепатолог МЗСР РК, руководитель координационного центра гепатологии и гастроэнтерологии КФ «UMC».
3) Малаев Нияз Бейсенович – MSc, MBA., АО «Национальный научный центр онкологии и трансплантологии», врач рентгенохирург высшей категории, отделения «Интервенционной рентгенохирургии».
4) Нурсеитов Ильяс Ержанович – врач интервенционный рентгенохирург, «Казахский национальный научный исследовательский институт онкологии и радиологии».
Указание на отсутствие конфликта интересов: нет.
Рецензент:
1) Кузикеев Марат Оразович – доктор медицинских наук, профессор, руководитель центра абдоминальной онкологии «Казахская научно-исследовательский институт онкологии и радиологии».
Указание условий пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Радиочастотная абляция печени
Современные технологии медицины, связанные с лечением рака, ставят перед собой уже новые задачи – не просто лечение, но и уменьшения вредного влияния на здоровые органы и ткани за счет максимально точного воздействия на новообразование (абляция и фотодинамическая терапия). Достигнуть этого можно путем точечной доставки лекарственных средств к пораженным тканям (радио- и химиопрепараты) с дальнейшей эмболизацией сосудов.
Абляция – это способ воздействия на опухоль температурных или химических факторов (возможно их комбинирование), в результате которого происходит деструкция и гибель раковых клеток. Для максимально точного воздействия в новообразование вводится электрод, с помощью которого происходит подача тока с частотой около 400-500 Гц.
Первые клинические испытания абляции рака печени и обоснования радиочастотной термодеструкции прошли в 80-90 годах. По итогам наблюдений отмечались положительные результаты даже в случаях, которые ранее считались безнадежными. Далее была применена радиочастотная абляция (РЧА) рака легких, почек и поджелудочной железы. На начальных этапах применения методики воздействие распространялось на небольшой объем пораженной ткани, до 2 см. Сейчас аппаратура усовершенствована и позволяет за одну процедуру получить деструкцию в пределах 7 см.
Рак печени и РЧА
За 30 лет применения данной методики были сделаны выводы о ее эффективности и разработан список показаний к РЧА:
• Ранее перенесенная радикальная операция на печени при отсутствии метастазов за пределами органа;
• Выявление в печени не более 5 метастазов с посторонним источником. При наличии нейроэндокринного новообразования допустимое количество метастазов печени может возрастать;
• Размер очага до 4 см (большие размеры допускаются при наличии положительных результатов от других способов лечения, например химиотерапии);
• Не полностью излеченная опухоль ранее проводимым лечением;
• Рецидив после эффективно проведенного лечения, в том числе и РЧА;
• Возникновение «подсыпающих» (различных по времени) метастазов после резекции печени или любого другого лечения;
• Новообразования, выявленные с помощью УЗИ или КТ исследований;
• Расстояние между опухолью и магистральными сосудами и желчными протоками более 1 см.
Противопоказания к РЧА
К противопоказаниям в некоторых случаях могут относиться:
• распад опухолевой ткани;
• близкое расположение к желчному пузырю и крупным желчным протокам (может послужить причиной болевого синдрома во время проведения процедуры);
• близкое расположение к диафрагме (также может вызывать возникновение боли различной интенсивности и продолжительности);
• расстояние менее 1 см до крупных сосудов (воротная вена, печеночная артерия), нервных пучков;
• количество метастазов более 5 (за исключением случаев высокодифференцированных опухолей или имеющих продолжительный период роста).
Довольно часто схема лечения, включающая абляцию наиболее крупных узлов с последующей химио- или иммунотерапией, дает хороший результат в случае гормонально активных опухолей нейроэндокринного происхождения.
Результаты РЧА
Основным критерием эффективности локальной деструкции и отдаленной выживаемости является частота полных некрозов. Данный показатель в большой степени зависит от особенностей опухоли и ее размеров и может варьировать от 24 до 98%. Наилучшие результаты были получены при размере опухоли до 2 см. Пропорционально увеличению размера опухоли растет и риск возникновения рецидивов, но это не значит, что необходимо отступать от техники проведения абляции и будет получен отрицательный результат.
Предварительные расчеты объема ткани, подлежащей некрозу, не должны превышать допустимые для сохранения жизнедеятельности и функциональности органа. Для коррекции сроков и объема повторного лечения важную роль играет оценка изменений органа во время проведения первой процедуры, особенностей кровоснабжения органа и вероятности возникновения рецидивов.
Для подбора эффективного метода лечения вы можете обратиться за
— методы инновационной терапии;
— возможности участия в экспериментальной терапии;
— как получить квоту на бесплатное лечение в онкоцентр;
— организационные вопросы.
После консультации пациенту назначается день и время прибытия на лечение, отделение терапии, по возможности назначается лечащий доктор.
Рча печени как проводится
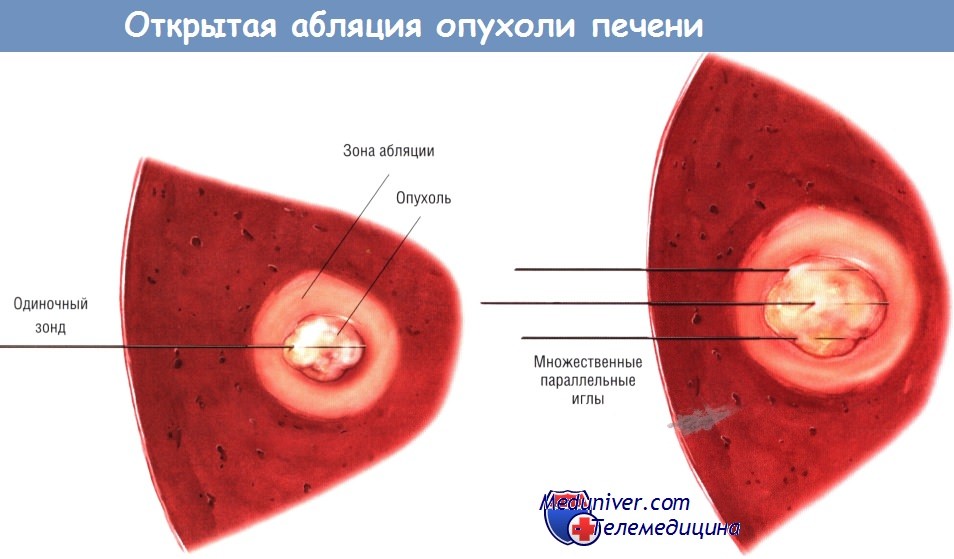
а) Радиочастотная абляция через открытый доступ. РЧА можно выполнить во время лапаротомии. Так поступают в случаях, когда нужно дополнить РЧА резекцию печени, если необходимо обработать много опухолей, а также если локализация опухоли не позволяет применить другой доступ.
Проводя РЧА при открытой лапаротомии, в первую очередь тщательно исследуют брюшную полость, чтобы исключить опухоли внепечёночной локализации. В том числе осматривают листки брюшины и области перипортальных лимфатических узлов. Затем выполняют тщательную пальпацию и интраоперационное УЗИ печени. Если биопсию не проводили ранее, следует иметь в виду необходимость биопсии центральной части опухоли под контролем интраоперационного УЗИ.
Большое значение имеет тщательное планирование зоны абляции, обеспечивающее полный некроз цели. В некоторых случаях, при использовании удлиняющейся многоэлектродной иглы достаточного размера, абляцию можно провести за одно введение иглы в центр опухоли. Например, сферическая опухоль диаметром 3 см и окружающая её зона шириной 1 см могут быть обработаны устройством, создающим некротический участок диаметром 5 см.
После того как опухоль обнаружена датчиком интраоперационного УЗИ, в неё под ультразвуковым контролем вводят игольчатый электрод для РЧА. Лучше всего проводить электрод в плоскости излучателя: в этом случае путь иглы можно увидеть полностью. При использовании многоэлектродной иглы её контакты развёртываются внутри опухоли, причём их расположение подтверждают с помощью УЗИ, сделанного в двух проекциях.
Другие конструкции зондов имеют одну или множество параллельных игл. Некоторыми устройствами для РЧА абляцию центральной части опухоли проводят частично разведёнными электродами, в последующем последние раздвигают на желаемый объём.
Наблюдение за термической абляцией можно проводить различными способами. Некоторые устройства для РЧА позволяют измерить температуру ткани вмонтированными в них термисторами. Другой способ контроля—мониторирование импеданса ткани и величины тока. В некоторых устройствах ток на выходе регулируется автоматически для контроля импеданса и поддержания температуры тканей в пределах 70-105 °С. Зона абляции во время лечения визуализируется интраоперационным УЗИ.
Обычно образование микроскопических газовых пузырей приводит к гиперэхогенности обрабатываемой ткани.
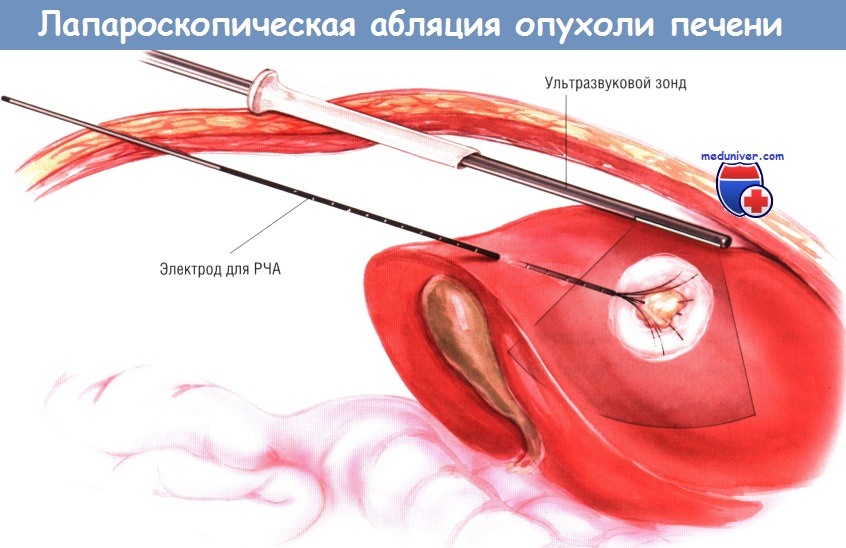
б) Лапароскопическая радиочастотная абляция. Лапароскопическая РЧА выгодна своей малой инвазивностью, возможностью осмотра брюшной полости и проведения лечения под контролем УЗИ. Процедуру проводят под общим обезболиванием. Больной обычно лежит на спине. В большинстве случаев операцию можно сделать через два или три порта. Лапароскоп проводят через порт около пупка, а датчик интраоперационного УЗИ устанавливают через 12-миллиметровый порт, расположенный справа.
При необходимости можно добавить «рабочий» порт с 5-миллиметровой гильзой троакара. Обычно печень частично мобилизуют и отодвигают ткани на 2 см от периферии предполагаемой зоны абляции. Если разрушаемая опухоль лежит около желчного пузыря, можно выполнить холецистэктомию. Электрод для РЧА вводят в брюшную полость чуть ниже и параллельно датчику для интраоперационного УЗИ либо чрескожно, либо через 5-миллиметровый троакар.
Иглу устанавливают в опухоль под контролем интраоперационного УЗИ, причём абляцию проводят и мониторируют так же, как и при открытой операции.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
— Вернуться в оглавление раздела «Хирургия»
Химиоэмболизация и радиочастотная абляция при раке печени

После проведения лечения рака печени методом радиочастотной абляции пятилетняя выживаемость достигает 55%. Для увеличения эффективности РЧА врачи сходятся во мнении о необходимости прохождения нескольких лечебных курсов.
В развитых странах широко применяется химиоэмболизация при раке печени, прекращающая кровоток в опухоли и осуществляющая доставку в её ткани медикамента, который оказывает сфокусированное локальное действие. Это приводит к остановке прогрессирования патологического процесса и уменьшению объёма опухоли как правило на 30%.
Зарубежными онкологами доказано, что эмболизация опухоли печени эффективнее общепринятой химиотерапии в три раза. Существенным недостатком химиопрепаратов, применяемых традиционным способом, является их большая токсичность. Убивая опухоль, они отравляют организм. Методы РЧА и химиоэмболизации при раке печени, помимо выраженного лечебного эффекта имеют доступную стоимость и значительно повышают скорость выздоровления.
Радиочастотная абляция опухолей печени
Когда трансплантация и хирургическое вмешательство при лечении опухолей печени не показаны, с успехом можно воспользоваться интервенционными радиологическими способами, которые применяются комбинированно или отдельно. Особенно это касается первичных гепатоцеллюлярных карцином и метастазов, расположенных в неподходящих местах и имеющих ряд других неудобных параметров.
За рубежом при РЧА (радиочастотной абляции) рака печени патологический участок достигается через кожу, посредством специальных игл. Новообразование сжигается тепловым воздействием.
При раке печени большой популярностью в клиниках зарубежья пользуется эпидуральная анестезия на среднегрудном уровне. Такую анестезию часто выбирают сторонники методики радиочастотной абляции. Проводится введение 0,3% раствора наропина и поверхностная седация. Получается адекватная анестезиологическая защита и комфортные условия для больного и врача.
При выборе того или иного метода анестезии и врачебного вмешательства обязательно учитывается воздействие на организм пациента, который имеет свои неповторимые особенности.
После процедуры абляции опухоли печени нужно находиться в стационаре в течение двух дней. В это время наблюдается отёчность мягких тканей. Боль купируется парацетамолом и простыми анальгетиками. Перед их употреблением необходимо прочитать инструкцию и проконсультироваться с врачом, так как имеются противопоказания. Контрольные клинические и радиологические обследования проводятся через один, три и шесть месяцев.
Риск осложнений (кровотечение, инфекция, некроз) после радиочастотной абляции составляет около 3% и снижается при комплексности лечения.
Химиоэмболизация при раке печени
Процедура осуществляется в соответствии с расположением опухоли и возрастом больного. Чаще всего, для полного обезболивания достаточно местной седоанальгезии. В некоторых случаях потребуется наркоз.
Печёночные вены иностранными онкологами достигаются через паховые, чему способствует ангиографическое оборудование. Сосуды и ложе новообразования заполняются специальными частицами, которые содержат химиотерапевтические препараты.
После эмболизации опухоли печени возможна боль, тошнота, рвота. Потребуется около двух дней для снятия этих симптомов лёгкими медикаментозными средствами в условиях стационара. Затем пациент возвращается к своей нормальной жизни, ощущая лёгкую усталость в течение недели.
В 1% случаев химиоэмболизация при раке печени осложняется кровотечением, тромбом или инфекционным абсцессом. На долю печёночной недостаточности приходится 2,5%. Риски напрямую зависят от комплексности лечения.
Особенности диагностики перед проведением радиочастотной абляции и химиоэмболизации
Для всех больных требуется провести тесты, оценивающие функции печени. Обязательна магнитно-резонансная томография с внутривенным введением контрастного вещества, а также — компьютерная томография. В большинстве случаев метастазы обнаруживаются с помощью радиологического исследования в сочетании с биопсией. При диагностике первичных опухолей печени и васкуляризированных образований у пациентов с высоким уровнем альфа-фетопротеина, биопсия может не потребоваться.
Перспективность методов в лечении опухолей печени
Начиная с 1980 года, врачи стали активно пользоваться радиочастотной абляцией для лечения первичного и вторичного рака. Многочисленные исследования за границей подтвердили её безопасность и эффективность при злокачественных опухолях печени. Методика постоянно усовершенствовалась, позволяя подвергать абляции всё более крупные опухоли. Максимальная результативность наблюдается в сочетании с другими способами борьбы с онкологическими болезнями.
Зачастую РЧА играет вспомогательную роль в огромном комплексе мероприятий, направленных на ликвидацию рака, но может выступать как альтернатива хирургическому вмешательству в следующих случаях:
Химиоэмболизация при раке печени позволяет:
Перспектива развития химиоэмболизации зависит от исследований, дающих объективную оценку возможности её комбинирования с протонно-лучевой терапией.
Сравнить различные методы лечения опухолей печени весьма сложно, поскольку точных данных очень мало. Большинство научных отчётов говорят о неоднородных группах пациентов, которые подвергались только тому или иному конкретному воздействию. При выборе лечения надо полагаться на высокую квалификацию врачей. А главное — иметь шанс воспользоваться такими современными методами, как РЧА и химиоэмболизация.
Предлагаем Вам более подробно ознакомиться со следующей информацией:
Компания «МедЭкспресс» предлагает широкий спектр услуг по организации лечения за границей:
СМОТРИТЕ ЕЩЁ КЛИНИКИ
Руководство не скрывает больших амбиций и заявляет, что строит медицину будущего.
Крупнейший медицинский центр Чехии, насчитывающий более 35 департаментов. Сотрудничество с.
Многопрофильная клиника, берущая свои истоки ещё в 1388 году. В состав Университетской.
Уважаемые клиенты, компания «МедЭкспресс» качественно, конфиденциально и быстро поможет для каждого из Вас и Ваших близких организовать диагностику, лечение и реабилитацию в клиниках:
Для консультации со специалистами www.medical-express.ru, среди которых врач, кандидат медицинских наук, по вопросам лечения за рубежом заполните заявку прямо сейчас либо позвоните нам по телефону:
+7 (863) 29-888-08 (круглосуточно).
Считаете материал полезным? Поделитесь статьей о лечении за рубежом с друзьями:
Оставить заявку
КОММЕНТАРИИ И ОТЗЫВЫ
Если у Вас есть что добавить по теме, или Вы можете поделиться своим опытом, расскажите об этом в комментарии или отзыве.
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ, ТРЕБУЕТСЯ КОНСУЛЬТАЦИЯ СПЕЦИАЛИСТА
Хирургия в Германии обеспечивает выполнение любых оперативных вмешательств: общих, сосудистых, кардиохирургических, детских, травматологических и ортопедических, эстетических и пластических, висцеральных. Технологическая база немецких клиник, опыт хирургов, передовые фармакологические средства и превосходный сервис уже десятки лет привлекают сюда многих наших соотечественников. Например, когда консервативное лечение болезни Крона в Германии не даёт ожидаемого результата, врачи рекомендуют операцию: удаление поражённого участка кишечника, закрытие свищевых отверстий, пластика стриктуры, дренаж гнойников. Всё варианты вмешательств филигранно исполняются немецкими хирургами, значительно улучшая качество жизни пациента. Подробнее узнаете у сотрудников компании «МедЭкспресс».