Ректоцеле диагностика как проводится
Ректоцеле
Ректоцеле – это заболевание прямой кишки, при котором ее мышцы патологически растягиваются и образуют шарообразное выпячивание («карман»), где скапливаются каловые массы. Функция опорожнения кишечника при этом ощутимо страдает. Болезни подвержены преимущественно женщины после 45 лет.
Почему развивается ректоцеле?
Главная причина, провоцирующая ректоцеле, это ослабление мышц тазового дна. Оно развивается из-за следующих факторов:
Симптомы ректоцеле в зависимости от степени болезни
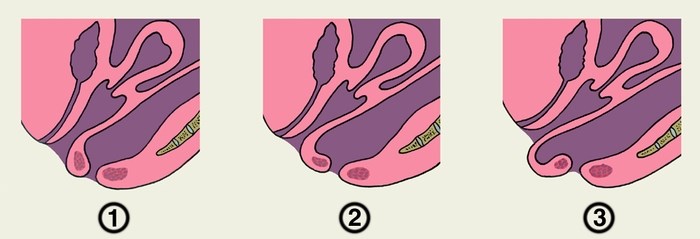
1 стадия ректоцеле проявляется редкими сложностями с дефекацией, которые решаются сами по себе или с помощью приема слабительных лекарств и клизмы. Иногда ректоцеле 1 степени может быть выявлено только при пальцевом исследовании прямой кишки, при котором ощущается небольшое выпячивание ее стенки.
2 стадия характеризуется повышением проблем с дефекацией, так как выпячивание мышц становится сильнее. Для полного опорожнения часто требуются дополнительные манипуляции — сильное натуживание, нажатие на промежность рукой, прием слабительных и клизмы. На ректоцеле 2 степени дефекация может быть болезненной, могут возникать боли в прямой кишке, в промежности или внизу живота. Из-за натуживания могут развиться осложнения вроде геморроя и анальных трещин.
3 стадия ректоцеле сопровождается ощущением инородного тела в прямой кишки или влагалище, беспокоят ложные позывы к дефекации, слабительные не помогают полностью опорожнить кишечник, приходится использовать ручные манипуляции. На ректоцеле 3 степени развиваются осложнения: геморрой, кровотечения, трещины прямой кишки, недержание мочи, инфекции половых путей, опущение матки.
Диагностика ректоцеле
Диагноз «ректоцеле» ставится на основании пальцевого исследования прямой кишки. У женщин может также проводится осмотр на гинекологическом кресле. Врач фиксирует размер выпячивания и устанавливает стадию деформации.
Для определения механизма нарушений акта дефекации и сопутствующих осложнений могут быть задействованы сфинктерометрия, ректороманоскопия, электромиография, проктография, аноскопия, УЗИ. Также проводится анализ крови и кала.
Как лечится ректоцеле?
Если ректоцеле выявлено на 1 стадии, чаще всего ограничиваются консервативным лечением. Цель – нормализовать мышечный тонус и функции прямой кишки. Это достигается с помощью приема медикаментов, снижения физической нагрузки, выполнения специальных упражнений для укрепления мышц таза, соблюдения диеты для предупреждения увеличения ректоцеле. Диета исключает горячие блюда, молочные продукты, острую и копченую еду. Рекомендуются овощи, фрукты, курица, мясо, рыба.
На стадии 2 и 3 показано хирургическое лечение ректоцеле.
Операция по удалению ректоцеле
Оперативное вмешательство может проводиться через разные доступы: лапароскопически, открыто, трансанально, трасвагинально. Техника операции при ректоцеле выбирается в зависимости от состояния пациента и влияет на ее цену.
Операция включает 3 этапа:
Хирургическое отделение университетской клиники МГУ имени М.В. Ломоносова проводит операции по удалению ректоцеле. Вы можете позвонить нам или оставить заявку, и мы обязательно свяжемся с вами.
Ректоцеле
Ректоцеле — патология, развивающаяся у женщин разных возрастных групп при выпячивании стенки прямой кишки по направлению к влагалищу. Заболевание осложняется запорами, ощущением неполного опорожнения кишечника и систематическими приступами острой боли. В отдельных случаях на фоне ректоцеле развиваются геморрой, трещины заднего прохода, параректальные свищи и т. д.
Общие сведения
Заболевание развивается из-за пролапса органов мочеполовой системы, который становится причиной выпячивания нижнего отдела пищеварительного тракта. Патология распространена среди женщин репродуктивного возраста, перенёсших сложные роды. Развитию патологического процесса способствует ожирение, слабость мышц, чрезмерные физические нагрузки, врождённые дефекты тазовых костей и некоторые гинекологические заболевания.
Причины развития ректоцеле
Симптомы заболевания проявляются при нарушении взаиморасположения органов малого таза и ослабления мышц, прилегающих к этой анатомической области. Основной причиной ректоцеле остаются тяжёлые роды, провоцирующие чрезмерную нагрузку на мышечные ткани женщин.
Часто патология развивается под действием регулярно повторяющихся спортивных нагрузок различной интенсивности. Фактором риска становится ожирение и физический труд. Ускорить патологический процесс могут травмы органов малого таза или тазовых костей.
Нередко заболевание выявляется у женщин, страдающих от хронического бронхита. Регулярные приступы кашля приводят к резкому росту давления на органы и мышцы малого таза. Значимым фактором остаётся возраст пациенток: женщины старше 50 лет сталкиваются с неизбежным ослаблением мышечного тонуса тазового дна.
Степени патологии
Проктологи выделяют три степени заболевания на основании интенсивности симптомов, развившихся у пациенток. Ректоцеле первой степени не сопровождается нарушением акта дефекации. Ректальная пальпация позволяет врачам обнаружить незначительное выпячивание нижнего отдела кишечника. Женщины не ощущают боли или иных признаков патологии.
Ректоцеле второй степени диагностируется при возникновении у пациенток сложностей с опорожнением кишечника. Ректальное исследование демонстрирует обширный мешкообразный карман, который доходит до преддверия влагалища. В сформировавшемся выпячивании могут скапливаться остатки каловых масс.
Третья степень патологии сопровождается выраженными нарушениями акта дефекации. Пациенткам приходиться оказывать давление на стенку влагалища для успешно отхождения каловых масс. На стенках влагалища появляются очаги склеротических изменений и множественные изъязвления.
На основании клинической картины проктологи выделяют три вида ректоцеле:
Лечение начальной формы патологии требует проведения консервативной терапии. Ректоцеле второй или третьей степени устраняется в ходе хирургического вмешательства.
Симптомы ректоцеле
Ректоцеле характеризуется постепенным нарастанием симптоматики. На ранних стадиях пациентки сталкиваются с нарушением привычного графика дефекации, редкими запорами и ощущением неполного опорожнения кишечника.
По мере развития патологического процесса женщинам становится всё сложнее добиться положительного результата при посещении уборной. Девушки прибегают к слабительным средствам или клизмам. Искусственная стимуляция дефекации провоцирует ускоренное развитие ректоцеле.
На третьей стадии заболевания пациентки теряют способность к нормальному опорожнению кишечника. Дефекация возможна при создании дополнительного давления на область ягодиц, промежность или заднюю стенку влагалища. На этом этапе ректоцеле осложняется проктитом или ректосигмоидитом из-за повреждения прямой кишки уплотнёнными фекальными массами. Часто заболевание провоцирует развитие геморроя и трещины заднего прохода. В запущенных случаях возникает опущение или выпадение матки, недержание кала.
Диагностика заболевания
Постановка диагноза выполняется проктологом на основании объективных данных, результатов физикального осмотра, гинекологического исследования, ректальных манипуляций, эндоскопии и рентгенографии. Полученные сведения используются для разработки стратегии лечения.
Во время гинекологического и ректального исследования проктологи просят женщин натужиться. В этом случае стенка кишки выпячивается во влагалище. Врач фиксирует размер кармана и его локализацию.
Степень патологического процесса, развившегося у женщин, устанавливается в процессе дефектографии. В прямую кишку пациентки вводится густая бариевая смесь. Во время опорожнения кишечника выполняется серия рентгенографических снимков. В отдельных случаях эвакуаторная проктография выполняется с использованием магнитно-резонансного томографа.
Лечение ректоцеле
Хирургическое вмешательство — основной метод лечения заболевания. Ректоцеле первой степени позволяет назначать консервативную терапию, направленную на замедление патологического процесса. Полное выздоровление достигается после операции.
Перед госпитализацией девушки проходят обязательную подготовку, которая заключается в приёме мягких слабительных средств, выполнении ЛФК-комплексов и посещении физиотерапевтических процедур.
Операции на фоне ректоцеле позволяют хирургам достичь двух целей:
Во время операции хирург ушивает переднюю стенку кишки, укрепляет ректовагинальную перегородку и реконструирует сфинктер. Реабилитационный период после хирургического вмешательства продолжается несколько недель. Несколько дней пациентки проводят в больнице под наблюдением врачей.
Вопросы и ответы
Источники
При подготовке статьи использованы следующие материалы:
Ректоцеле
Опущение и выпадение (пролапс) органов малого таза у женщин (цистоцеле, ректоцеле и др.)
«Пролапс тазовых органов (опущение органов малого таза): опущение мочевого пузыря (цистоцеле), опущение прямой кишки (ректоцеле), опущение и выпадение матки, опущение влагалища, опущение стенок влагалища»
Один из наиболее часто выставляемых диагнозов в женских консультациях и гинекологических стационарах. В России выпадение матки и опущение стенок влагалища наблюдается у 15-30% женщин, а в возрасте старше 50 лет частота пролапса возрастает до 40%. Среди женщин пожилого и старческого возраста частота пролапса гениталий достигает 50-60%.
Пациентки, страдающие опущением органов малого таза (цистоцеле, ректоцеле, опущение влагалища и стенок влагалища, выпадение матки), чаще всего предъявляют жалобы на заметный анатомический дефект, а также ноющие боли/чувство тяжести внизу живота, чувство инородного тела во влагалище, нарушения мочеиспускания (недержание мочи, трудности с опорожнением мочевого пузыря) и дефекации (запоры, недержание газов), нарушение сексуальной функции, выделения из влагалища.
Классификация опущения тазовых органов (пролапс тазовых органов) (ICS-1996, POP-Q):
Наиболее часто встречаются следующие типы пролапса тазовых органов:
Наиболее характерные жалобы при ректоцеле: запоры, трудности при опорожнении прямой кишки (необходимость «вправлять влагалище»), чувство инородного тела в промежности.
Среди факторов, способствующих развитию опущения органов малого таза (цистоцеле, ректоцеле, опущение влагалища и выпадение матки), традиционно выделяют:
В последние годы все большее значение придают системной «дисплазии соединительной ткани» пациенток, страдающих пролапсом тазовых органов: цистоцеле, ректоцеле, выпадение матки.
Опущение мочевого пузыря (цистоцеле), прямой кишки (ректоцеле) и опущение /выпадение матки (утероцеле) являются, по сути, грыжами дна брюшной полости.
Грыжа – это выпячивание (выхождение) содержимого брюшной полости за ее пределы при наличии у данного выпячивания оболочек (например, брюшины).
Брюшная полость (живот) представляет собой замкнутую емкость, содержащую большое количество плотно прилегающих друг к другу органов. Давление в животе постоянно меняется – от почти нулевых значений (лежа в покое) до 200 см водного столба (при кашле, чихании, смехе, натуживании, подъеме тяжестей)! Деться этому давлению некуда – оно распространяется на стенки брюшной полости. Их четыре: верхняя (диафрагма), нижняя (тазовое дно, влагалище), передняя (передняя брюшная стенка) и задняя (задняя брюшная стенка).
Влагалище, как и передняя брюшная стенка, находится на границе между органами брюшной полости и окружающей средой. Разница только в том, что влагалище является составным элементом дна брюшной полости или тазового дна. Передняя и задняя стенки влагалища отделены от мочевого пузыря и прямой кишки только листками внутритазовой фасции. При ее дефектах мочевой пузырь и/или прямая кишка начинают «проваливаться» в просвет влагалища – образуются грыжи стенок влагалища. Матка держится в анатомическом положении преимущественно благодаря так называемым «крестцово-маточным» и «кардинальным» связкам, которые являются на самом деле утолщенными отделами той же внутритазовой фасции. Повреждение этих «связок» приводит к тому, что матка «опускается» во влагалище – формируется грыжа «купола (апекса) влагалища».
Таким образом, опущения (пролапсы) органов малого таза (цистоцеле, ректоцеле, опущение матки, выпадение матки) являются типичными грыжами дна брюшной полости (тазового дна).
Только спустя десятилетие (в 1995 году) «синтетика» пришла в хирургию недержания мочи у женщин. И снова произошла революция! Но на этот раз – в урогинекологии. Появилась технология TVT (Tension-free Vaginal Tape) – «влагалищная лента, свободная от натяжения». Применение TVT позволило перевернуть представления врачей и пациентов о хирургическом лечении недержания мочи при напряжении. Теперь операция продолжительностью 20-30 минут под местной анестезией обеспечивала почти 90% успех в отдаленном периоде наблюдения.
Поразительный успех TVT вдохновил урогинекологов на применение полипропиленовых сеток и в хирургическом лечении выпадения и опущения матки и других органов малого таза. Вначале это было просто «укрепление» сеткой швов после традиционной передней кольпоррафии, затем появился «задний» слинг, позволявший весьма эффективно бороться с опущением матки.
Показанием для хирургического лечения с применением синтетических сетчатых протезов является опущение органов малого таза (цистоцеле, ректоцеле, опущение матки, выпадение матки) III – IV стадии.
Традиционные оперативные вмешательства по поводу ВЫРАЖЕННЫХ форм цистоцеле, ректоцеле или опущения матки, предусматривающие пластику собственными тканями (без применения «сеток»), в настоящее время нельзя считать оптимальным выбором.
Причина – крайне высокий риск рецидива (не менее 30-50%) при достаточно большом количестве осложнений (нарушение половой функции, болевой синдром и т.д.). К сожалению, в России и СНГ передняя и задняя кольпоррафия, кольпоперинеолеваторопластика и т.д. до сих пор остаются основными операциями, выполняемыми по поводу цистоцеле и ректоцеле. А гистерэктомия (удаление матки) часто применяется для «лечения», что в большинстве случаев совершенно неоправданно и даже вредно.
Применение синтетических имплантатов у молодых пациенток, активно живущих половой жизнью, в настоящее время – предмет оживленной дискуссии среди специалистов. Есть как сторонники, так и противники данного подхода. В настоящее время идет накопление клинического опыта имплантации «сеток» влагалищным доступом у таких больных. Исследуются новые эндопротезы и хирургические методики.
И, наконец, слово в защиту традиционных операций. Корректно выполненные реконструктивные операции с использованием собственных тканей у правильно подобранных больных обеспечивают прекрасные результаты! В целом ряде случаев можно успешно комбинировать применение сеток и традиционную пластику.
САМОЕ ГЛАВНОЕ для пациента:
Реконструктивная хирургия тазового дна – очень специфическая область, требующая глубокого понимания анатомии и функции тазовых органов, а также уверенного владения как «сеточными», так и «традиционными» операциями. Знания делают врача свободным в выборе метода лечения, а пациента – довольным результатами.
Ректоцеле (опущение прямой кишки)
Ректоцеле
К сожалению, данное историческое определение не совсем верно описывает клиническую ситуацию. Да, действительно в большинстве своем за выпадающей задней стенкой влагалища скрывается часть прямой кишки. Вместе с тем у части больных через заднюю стенку выпячиваются петли тонкой кишки или сальник. В этом случае имеет место уже заднее энтероцеле. Также необходимо отметить, что нередко имеется сочетанная проблема, когда опускаются и петли тонкой кишки и прямая кишка (ректо-энтероцеле).
Симптомы

Общими для обеих групп является чувство инородного тела во влагалище, возможна травматизация выпадающей слизистой при ходьбе, сухость слизистой влагалища, дискомфорт при половом контакте. Учитывая тот факт, что содержимое грыжевого выпячивания может быть разнородным, симптоматика также не редко имеет смешанный характер.
Причины

Первый фактор особенно важен в случае выполнения эпизиотомии (разрез промежности во время родов) и разрывах промежности (крупный плод, стремительные (очень быстрые) роды, неверное акушерское пособие).
В этот момент страдает главный «защитник» задней стенки влагалища – промежность и мышцы тазового дна, без них вся нагрузка ложится на тонкую фасцию разделяющую влагалище и прямую кишку. Именно поэтому любое хирургическое лечение всегда включает реконструкцию промежности. Второй по важности фактор – это хронические запоры.
При наличии данной патологии поддерживающие структуры задней стенки испытывают постоянные высокие нагрузки, вследствие чего возникает разрыв фасции, через который и выходит часть прямой кишки.
Диагностика

Лечение

Для контроля созданы устройства обратной биологической связи (БОС – терапия), которые позволяют повысить эффективность тренировок в несколько раз. Еще один вариант неоперативного лечения – пессарии. Это целая группа устройств различной формы и размеров, выполняемых из резины или силикона. Пессарий устанавливается во влагалище и перекрывает путь наружу для выпадающих органов.
Операция
Видео-лекция для пациентов и коллег. Опущение матки, мочевого пузыря, прямой кишки: симптомы, диагностика, лечение, операция. врач-уролог, д.м.н. Шкарупа Дмитрий Дмитриевич
Основным же методом лечения ректоцеле является хирургический. Причем данной патологией занимаются как гинекологи, так и проктологи (трансанальная реконструкция). Вместе с тем, согласно международным стандартам влагалищный путь более предпочтителен, как более эффективный и безопасный. Операция при ректоцеле заключается в восстановлении дефекта фасции (кольпоррафия) между прямой кишкой и влагалищем, а также реконструкции поврежденных структур промежности.
Во время операции очень важно корректно собрать поврежденную фасцию и промежность, иссечь старые рубцы, в обратном случае могут возникнуть боли, в том числе и при половом контакте, а также проблемы с дефекацией. Более того, косметический эффект так же во многом будет зависеть от опыта хирурга.
Госпитализация с целью хирургического лечения осуществляется по принципу «одного окна». Пациенту (или лицу его представляющему) достаточно написать письмо с формулировкой своего вопроса. В любой момент времени (и до госпитализации, и после) Вы можете задать интересующие вопросы сотрудникам отделения.
В любой момент времени (и до госпитализации, и после) Вы можете задать интересующие вопросы сотрудникам отделения.
Организация госпитализации с целью хирургического лечения осуществляется по принципу «одного окна». Для этого пациенту (или лицу его представляющему) достаточно написать письмо с формулировкой своего вопроса.
После консультации в течении нескольких дней с Вами свяжется наш администратор для записи на госпитализацию.
Предоперационное обследование стоит проходить только после утверждения даты госпитализации. Большинство исследований Вы можете пройти в женской консультации или поликлинике по месту жительства бесплатно, по полису ОМС.
НЕ ПОЗДНЕЕ ЧЕМ ЗА 14 ДНЕЙ до госпитализации необходимо выслать СКАНЫ (не фотографии) результатов анализов на электронный адрес: analiz.urolog@mail.ru
За 10 суток до операции НЕОБХОДИМА отмена препаратов, влияющих на свертываемость крови (аспирин, плавикс, варфарин и др.) если иное не обговорено с лечащими врачами.
Крайне желательно прибыть на хирургическое лечение с заранее индивидуально подобранным и приобретенным операционным компрессионным трикотажем (белые чулки, антитромботические 2 класса компрессии или согласно рекомендациям сосудистого хирурга).
Диагностика и лечение взрослых пациентов с ректоцеле
Общая информация
Краткое описание
Общероссийская общественная организация «Ассоциация колопроктологов России»
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ДИАГНОСТИКЕ И ЛЕЧЕНИЮ ВЗРОСЛЫХ ПАЦИЕНТОВ С РЕКТОЦЕЛЕ (Москва, 2013 г)
ОПРЕДЕЛЕНИЕ
Ректоцеле (rectocele: лат. rectum – прямая кишка; греч. kele – выпячивание, грыжа, припухлость) представляет собой дивертикулоподобное выпячивание стенки прямой кишки в сторону влагалища (переднее ректоцеле) и/или по задней полуокружности кишки (заднее ректоцеле). Переднее ректоцеле может быть представлено как изолированная форма, или в сочетании с задним ректоцеле и внутренней инвагинацией прямой кишки [5, 6, 7].
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
КОД по МКБ-10 [8]
Класс: Болезни мочеполовой системы (XIV).
Блок: Невоспалительные болезни женских половых органов.
Код: N81.6.
Название: Ректоцеле.
Клиническая картина
Cимптомы, течение
Диагностика
Указания на перечисленные симптомы предполагает более полное обследование, c использованием эндоскопических и рентгенологических методов (УД 3b, СР В [26, 32]).
Из анамнеза можно получить сведения об особенностях жизни, указывающих на вероятную причину запоров: малоподвижный образ жизни, психические расстройства, длительный прием лекарственных препаратов, заболевания эндокринной системы, такие как сахарный диабет или гипотиреоидизм, признаки синдрома раздраженного кишечника (СРК) с преобладанием запора (УД 3b, СР В, [34, 35, 36, 37, 38, 39, 40]).
Объективный осмотр, включающий пальцевое исследование прямой кишки, влагалища и аноскопию, позволяет обнаружить выпячивание передней стенки прямой кишки во влагалище, внутреннюю инвагинацию или полное выпадение прямой кишки, парадоксальную реакцию пуборектальной петли, не расслабляющейся во время натуживания. При пальцевом осмотре также можно определить каловые камни, стриктуру или опухоль прямой кишки (УД 3b, СР В [32, 34, 36, 41]).
Однако только по анамнестическим данным и осмотру невозможно определенно диагностировать медленно-транзитный запор или эвакуаторные нарушения, которые являются этиопатогенетическими факторами развития ректоцеле (УД 3a, СР В [26, 35]).
Инструментальное обследование с использованием рентгенологических и физиологических методов позволяет определить степень выраженности синдрома опущения промежности, наличие сопутствующих ректоцеле признаков СОП (внутренняя инвагинация, сигмоцеле, диссинергия тазовых мышц), а также функциональное состояние толстой кишки (УД 3а, СР В [42, 43]).
При дефекографии определяется положение прямой кишки относительно лобково-копчиковой линии в покое, при волевом сокращении, время ее опорожнения и остаточный объем (Таблица 2).
Таблица 2. Нормальные показатели дефекографии [44].
| Положение кишки относительно лобково-копчиковой линии (см.) | Время опорожнения прямой кишки (сек.) | Остаточный объем (%) | |
| Покой | —2,9±0,9 | 12,6±4,2 | 16,5%±5,3 |
| Волевое сокращение | —1,7±1,2 | ||
| Натуживание | —5,6±1 |
Данные дефекографии позволяют сделать заключение о степени СОП, а также определить размер ректоцеле и выявить такие сопутствующие ему изменения как внутренняя инвагинация прямой кишки, сигмоцеле и диссинергия тазовых мышц (УД 3а, СР В [44, 42]).
Диагностика ректоцеле может осуществляться при помощи трансректального ультразвукового исследования. Смещение мочевого пузыря, матки и стенок влагалища в дистальном направлении при натуживании говорит о наличии у пациентки синдрома опущения промежности. Пролабирование стенки кишки в просвет влагалища является признаком ректоцеле (УД 3а, СР В [43]).
Эвакуаторная проба – исследование, которое позволяет подтвердить наличие нарушения эвакуации из прямой кишки. Для выполнения данного теста в прямую кишку вводится латексный баллончик, который заполняется 100-120 мл. жидкости. После этого в положении сидя на унитазе пациентку просят потужиться. Если баллончик выталкивается из прямой кишки – проба считается положительной, что соответствует норме. Если баллончик остается в кишке – проба отрицательная, что свидетельствует о наличии нарушения эвакуаторной функции прямой кишки и определяет консервативную тактику лечения (УД 3b, СР В [45, 46]).
Профилометрия определяет исходное состояние запирательного аппарата прямой кишки, которое может изменяться после хирургического лечения ректоцеле, особенно с применением трансанального доступа. (УД 3b, СР С [1, 47]). Исследование осуществляется с помощью катетера, введенного в прямую кишку, по которому устанавливается скорость перфузии жидкости равная 1 мл/мин. Затем катетер вытягивается из прямой кишки со скоростью 5 мм/сек, при этом регистрируется давление на всем протяжении его перемещения (Таблица 3). Анализ данных проводится компьютерной программой с построением графика, на котором отражается распределение давления в анальном канале (УД 3b, CP C [47]).
Таблица 3. Показатели профилометрии в норме (мм.рт.ст.) [47].
| Показатели профилометрии | Покой | Волевое сокращение |
| Анальный канал в целом: | ||
| Максимальное давление | 100,8 ± 11,4 | 137,1 ± 12,6 |
| Среднее давление | 52,2 ± 8,2 | 76,6 ± 8,9 |
| Коэффициент асимметрии (ед) | 19,8 ± 2,3 | 19,2 ± 2,6 |
| Зона высокого давления* | ||
| Длина зоны (см) | 2,2 ± 0,5 | 2,7 ± 0,65 |
| Среднее давление | 72,1 ± 9,7 | 100,1 ± 12,5 |
| Коэффициент асимметрии | 15,5 ± 2,1 | 13,9 ± 2,2 |
*Зона высокого давления соответствует проекции внутреннего и глубокой порции наружного сфинктера.
Исследование пассажа по толстой кишке имеет значение для выявления медленно-транзитных запоров, которые могут быть одним из пусковых механизмов развития ректоцеле. Существуют разные методики данного исследования, включая использование радиоизотопных маркеров. Однако все они проводятся по одинаковой схеме: после приема контрастного вещества через рот осуществляется ежедневный рентгенологический контроль над его продвижением по толстой кишке, что позволяет оценить моторно-эвакуаторную функцию различных ее отделов. Исследование проводится на фоне обычного для пациента режима питания, а также обращается внимание на наличие или отсутствие стула во время диагностической процедуры. В норме кишка полностью опорожняется от контрастной взвеси в течение 48-72 часов. Время транзита свыше 72 часов говорит о нарушении функции кишки. В функционально скомпрометированных отделах стаз контрастного вещества может превышать 96 часов, что определяется при прочтении рентгенологических снимков (УД 3b, СР В [48, 49, 50, 51]).
Интерпретация данных пассажа по толстой кишке должна производиться с учетом показателей дефекографии. Это позволяет определить функциональные особенности толстой кишки – преобладание медленно-транзитного запора или эвакуаторных нарушений [52].
Лечение
ЛЕЧЕНИЕ РЕКТОЦЕЛЕ
Консервативное лечение функциональных нарушений толстой кишки всегда должно предворять хирургические мероприятия по поводу ректоцеле (УД 3b, СР В [54]).
В тех случаях, когда функцию кишки не удается улучшить при помощи режима питания, следует использовать слабительные средства и прокинетики.
Форлакс (макроголь) образует водородные связи с молекулами воды в просвете кишки, увеличивает содержание жидкости в химусе, стимулирует механорецепторы и улучшает перистальтику кишечника. Рекомендуется ежедневный прием 20 г. форлакса (УД 2а, СР А [55]).
Резолор (прукалоприд) – прокинетик, селективный антогонист 5-НТ4-серотониновых рецепторов, что объясняет его действие на моторику кишечника. Рекомендуемая доза – 2 мг. в день. В результате семи плацебо-контролируемых исследований установлено, что прокинетики увеличивают частоту опорожнения толстой кишки по сравнению с группой, принимавшей плацебо (УД 2а, СР А [57]).
Сочетание препаратов, увеличивающих объем кишечного содержимого (форлакс) и усиливающих кишечную перистальтику (резолор) часто дает эффект в лечении хронических запоров (УД 2а, СР А [55, 56]).
Оправдано также применение биологических добавок на основе семян подорожника (мукофальк) и лактулозы (дюфалак, нормазе) (УД 2а, СР В [56]).
Лактулоза (дюфалак, нормазе) оказывает осмотическое, слабительное действие, стимулирует размножение молочнокислых бактерий и усиливает перистальтику толстой кишки. Максимальная доза для взрослых — 60 мл в сутки. Кратность приема может составлять 1– 2 (реже 3) раза в день. Курс лактулозы назначают на 1–2 месяца, а при необходимости — и на более длительный срок. Отменяют препарат постепенно под контролем частоты и консистенции стула.
Сравнительная оценка действия мукофалька (фитомуцила) и лактулозы в рамках проспективного нерандомизированного исследования показала, что мукофальк является более эффективным средством, которое обеспечивает лучшую консистенцию стула и дает меньше побочных реакций по сравнению с лактулозой и другими слабительными (УД 1a, СР A [58]).
Кроме указанных препаратов для улучшения функции толстой кишки могут применяться другие слабительные средства, такие как гидроксид магния, бисакодил и т.д. (УД 3в, СР С [56, 59]). По результатам мета-анализа, включавшего 11 контролируемых исследований отмечено учащение стула и увеличение объема каловых масс после приема слабительных, однако эти данные не отличались от плацебо эффекта по истечении четырех недель [59].
Пациенткам, у которых ректоцеле выявляется на фоне диссинергии мышц тазового дна, назначается проведение биофидбек-терапии (УД 2а, СР В [60]).
Методика. Пациентке в положении на боку в задний проход вводится датчик. При выполнении волевых сокращений сфинктера показатели давления в анальном канале трансформируются в акустические или визуальные сигналы, отраженные на мониторе. Анализируя эти сигналы, пациентка учится контролировать мышечные сокращения и изменять их при помощи волевых усилий, тем самым улучшая функцию опорожнения прямой кишки. Упражнения выполняются 15-30 раз. Курс 10-15 сеансов.
Положительный эффект от проведения биофидбек-терапии, по разным данным, составляет 35-90% (УД 2а, СР В [61, 62, 63]). Отмечается также стойкость достигнутого эффекта. Сообщается о пациентах, способных при помощи волевых усилий эвакуировать баллончик объемом 50 мл. через 6 и 12 месяцев после лечения [60].
2. ПОКАЗАНИЯ К ХИРУРГИЧЕСКОМУ ЛЕЧЕНИЮ
Даже после проведенного консервативного лечения, не давшего положительного эффекта, у хирурга должны оставаться сомнения в необходимости хирургического лечения ректоцеле. Эти сомнения обусловлены тем, что синдром обструктивной дефекации, который диагностируется наряду с ректоцеле, может быть результатом различных проблем, разрешение которых невозможно только хирургическим путем (УД 2а, СР В [64, 65]).
В рамках проспективного исследования, проведенного в Италии, были обследованы 100 пациенток с выраженными эвакуаторными нарушениями из прямой кишки. У 2/3 из них был выявлен тревожный или депрессивный синдром, что является негативным предиктором отдаленных результатов лечения, предполагаемого у этих больных. Кроме этого у пациенток были выявлены такие патологические изменения как энтероцеле (17%), диссинергия мышц тазового дна (44%), снижение ректальной чувствительности (33%) и замедление транзита по ободочной кишке (28%) [66]. Перечисленные состояния могут сопутствовать ректоцеле и определять неблагоприятные функциональные результаты после хирургической коррекции дефекта ректовагинальной перегородки (УД 2a, СР B [67, 68, 69, 70]). Эти же патологические изменения с течением времени могут ухудшить до 50% хорошие результаты хирургического лечения ректоцеле, полученные в ранние сроки после операции (УД 2a, СР B [64, 67, 70, 71, 72]).
Следует также учитывать вероятность развития такого осложнения хирургического лечения ректоцеле как диспареуния, что значительно нарушает интимную жизнь пациенток. В связи с этим нужно с осторожностью прибегать к оперативному лечению у молодых женщин, ведущих активную половую жизнь (УД 3d, СР B [73]).
Таким образом, показания к хирургическому лечению устанавливаются в тех случаях, когда:
— пациентку субъективно беспокоят ощущения давления на влагалище и присутствие «мешка» во влагалище;
— опорожнение прямой кишки производится только с помощью ручного вспоможения и даже это не приносит удовлетворения от дефекации;
— все проводимые мероприятия, направленные на улучшение опорожнения прямой кишки (cоблюдение режима питания, применение слабительных препаратов, биофидбек-терапия) не дали положительного результата;
— по данным дефекографии вектор движения каловых масс направлен в сторону ректоцеле и остаточный объем контраста в кишке превышает 30%;
— по данным обследования ректоцеле сочетается с внутренней инвагинацией прямой кишки с клиникой недостаточности анального сфинктера (УД 2c, СР В [74, 75]).
Крайне важное значение имеет проведение перед операцией подробной беседы о предстоящем лечении. Пациентке следует объяснить, что цель операции – устранение анатомического дефекта ректовагинальной перегородки, что может улучшить функцию прямой кишки и опорожнение. Нужно также сообщить об имеющихся у нее других признаках опущения промежности, которые могут отрицательно повлиять на результат лечения, о рисках развития послеоперационных осложнений и необходимости соблюдения предписанного режима в послеоперационном периоде. И только после усвоения пациенткой информации о предстоящем лечении, вероятных его результатах и ее согласии на хирургическое вмешательство можно начинать подготовку к операции [73].
3. ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ
Для лечения ректоцеле предложено более 30 способов операций и их модификаций. Все вмешательства направлены на укрепление передней стенки прямой кишки и ликвидацию дивертикулоподобного выпячивания и отличаются друг от друга хирургическими доступами (УД 2а, СР В [76, 77, 78, 68, 79]).
Методика. Таким же образом, как при типичной леваторопластике, обнажается передняя стенка прямой кишки, покрытая ректовагинальной фасцией. После ушивания последней на переднюю стенку прямой кишки помещается ромбовидный имплантат, размер которого адаптируется к размеру раны. Латеральные края имплантата подшиваются к надкостнице нисходящей ветви лобковой кости (викрил, полисорб), затем ушивается стенка влагалища. Данный метод позволяет укрепить ректовагинальную перегородку без натяжения тканей, которое создается при леваторопластике.
По результатам проспективного исследования было зарегистрировано улучшение опорожнения кишки после пластики ректовагинальной перегородки биологическим имплантом, однако признаки СОД были отмечены почти у половины оперированных через 3 года после операции (УД 2а, СР В [85]). Другое рандомизированное исследование дало схожие показатели положительных результатов лечения после леваторопластики, как самостоятельной операции и леваторопластики с использованием биологического импланта – 89% и 76% соответственно (УД 1b СР A [86]).
3.2. Трансректальный доступ (УД 2а, СР В [87, 88]).
Использование данного метода позволяет иссечь избыточную слизистую оболочку и ликвидировать дефект ректовагинальной перегородки через прямую кишку (УД 2а, СР В [88, 89, 90, 91]).
В начале 90-х годов А.Лонго была предложена степлерная трансанальная резекция прямой кишки (STARR) при помощи циркулярного аппарата РРН-01, которая стала применяться для лечения ректоцеле и с недавних пор практически вытеснила традиционный трансректальный метод лечения (УД 2а, СР В [92, 93]).
Методика. С помощью окончатого аноскопа накладываются два слизисто-мышечных полукисетных шва на переднюю полуокружность прямой кишки (викрил на игле 5/8) – первый шов на 2 см. от зубчатой линии, второй – на 2 см. проксимальнее первого. В прямую кишку вводится рабочая часть циркулярного степлера РРН-01 с максимально выдвинутой головкой. Швы, подтягивающие стенку прямой кишки, завязываются на стержне аппарата, и головка смыкается с основной частью. При нажатии на ручку аппарата происходит резекция участка стенки прямой кишки, вовлеченной в аппарат, с формированием двухрядного скрепочного шва. Наложенный механический шов создает соединительнотканно-мышечный каркас передней стенки кишки, тем самым укрепляя ректовагинальную перегородку. Таким же образом производится резекция кишечной стенки по задней полуокружности.
Операция Лонго эффективна при сочетании ректоцеле с внутренней инвагинацией прямой кишки [94]. Однако есть сообщения, что она ненадежна при ректоцеле более 3 см. в диаметре, так как недостаточно ликвидирует дефект ректовагинальной перегородки (УД 2а, СР В [94]).
По данным литературы результаты лечения ректоцеле методом Лонго, варьируют от 90% хороших результатов в первые месяцы после вмешательства до снижения эффекта от лечения и возврате симптомов у 52% пациенток через 18 месяцев после операции (УД 2а, СР В [96]).
Сообщается также об улучшении состояния по таким показателям как необходимость длительного натуживания при дефекации и ощущение неполного опорожнения прямой кишки в 80% и 70% случаев, соответственно, у пациенток, которым выполнялась пластика ректовагинальной перегородки с использованием коллагенового импланта (пермакол) (УД 3a, СР Д [100]).
Следует отметить, что операции с использованием синтетических имплантов для укрепления ректовагинальной перегородки в 6% случаев осложняются эрозией влагалища в области сетки, а у 1,5% пациенток в послеоперационном периоде может возникнуть ректовагинальный свищ (УД 3a, СР Д [102]).
3.4. Трансабдоминальный доступ (УД 3a, СР B [103, 104]).
Чрезбрюшинный доступ для коррекции ректоцеле используется в тех случаях, когда дефект ректовагинальной перегородки сочетается с внутренней инвагинацией прямой кишки или энтероцеле. С помощью ректокольпосакропексии сетчатым имплантом удается произвести коррекцию комплексных проявлений СОП с низким показателем рецидивов [103].
Методика. Выполняется нижне-срединная лапаротомия. Справа от прямой кишки на уровне мыса крестца вскрывается тазовая брюшина. Разрез продлевается вниз с переходом на маточно-прямокишечную складку. При этом производится мобилизация прямой кишки по правой полуокружности до боковой связки и спереди до анального сфинктера. На этом уровне к передней стенке прямой кишки, тремя швами (полисорб) фиксируется край полипропиленового имплантата, который имеет вид ленты размерами 3х10см. К этому же имплантату двумя-тремя швами с использованием аналогичного шовного материала фиксируется задний свод влагалища. Противоположный конец полипропиленовой ленты подшивается к мысу крестца (полисорб). Брюшина ушивается непрерывным швом с вовлечением в него края имплантата (полисорб). Таким образом уменьшается глубина Дугласова кармана.
Этот метод позволяет одновременно выполнить коррекцию ректоцеле, фиксацию кишки к крестцу и укрепление тазовой брюшины (УД 3a, СР B [104, 105]).
Трансабдоминальная коррекция ректоцеле производится как открытым, так и лапароскопическим способом и позволяет добиться ликвидации анатомических дефектов ректовагинальной перегородки и улучшения функции прямой кишки более чем в 80% случаев (УД 4, СР С [106, 107, 108]).
Профилактика
ПРОФИЛАКТИКА РЕКТОЦЕЛЕ
Профилактика ректоцеле состоит в устранении факторов риска развития заболевания: повышение внутрибрюшного давления, профилактика послеродовых осложнений, адекватное выполнение акушерских и гинекологических пособий (УД 2b, СР B [9, 10]).
Риск развития ректоцеле увеличивают:
— тяжелые физические нагрузки — современные исследования указывают на то, что ректоцеле чаще возникает в группе женщин, профессиональная деятельность которых связана с физическим трудом УД 2b, СР B, [9]);
— хронический запор, сопровождающийся частым и интенсивным натуживанием (УД 2b, СР B [11]);
— хронические заболевания дыхательной системы с интермиттирующими приступами кашля (УД 2b, СР B [12]);
— избыточный вес (по данным Women`s Health Initiative, увеличение индекса массы тела (ИМТ) выше 30 кг/м² увеличивает риск развития ректоцеле на 40-75%) (УД 2b, СР B [13]);
— изменение конфигурации позвоночника — отсутствие поясничного лордоза ведет к тому, что суммарный вектор сил внутрибрюшного давления направлен непосредственно на тазовое дно (УД 1b, СР A [14]);
— беременность (каждая беременность увеличивает риск развития ректоцеле на 31%) (УД 2а, CP B [15]);
— осложненное течение родов (хирургические пособия при родах, стремительные роды, разрывы промежности, роды крупным плодом) (УД 2а, CP B [16]);
— гистерэктомия (необходимо ставить строгие показания к удалению матки) (УД 3а, CP B [17, 18]).
Кесарево сечение снижает риск возникновения ректоцеле (УД 2а, CP B [10]).
Вследствие беременности и родов происходит растяжение мышц тазового дна с развитием нейромускулярной дисфункции, которая носит обратимый характер [19]. В связи с этим для профилактики развития синдрома опущения промежности (СОП) и ректоцеле после родов показано проведение гимнастических упражнений, укрепляющих мышцы тазового дна – гимнастика Кегеля (УД 2а, CP B [20, 21]).
Информация
Источники и литература
Информация
| 1 | Шелыгин Юрий Анатольевич | Москва |
| 2 | Бирюков Олег Михайлович | Москва |
| 3 | Васильев Сергей Васильевич | Санкт-Петербург |
| 4 | Григорьев Евгений Григорьевич | Иркутск |
| 5 | Григорян Вадим Вирабович | Санкт-Петербург |
| 6 | Зароднюк Ирина Владимировна | Москва |
| 7 | Исаев Вячеслав Романович | Самара |
| 8 | Кашников Владимир Николаевич | Москва |
| 9 | Кузьминов Александр Михайлович | Москва |
| 10 | Лахин Александр Владимирович | Липецк |
| 11 | Муравьев Александр Васильевич | Ставрополь |
| 12 | Олейник Наталья Витальевна | Белгород |
| 13 | Орлова Лариса Петровна | Москва |
| 14 | Пак Владислав Евгеньевич | Иркутск |
| 15 | Темирбулатов Виль Мамилович | Уфа |
| 16 | Темников Александр Иванович | Саратов |
| 17 | Титов Александр Юрьевич | Москва |
| 18 | Тотиков Валерий Залимханович | Владикавказ |
| 19 | Хубезов Дмитрий Анатольевич | Рязань |
| 20 | Хомочкин Виталий Викторович | Волгоград |
| 21 | Чибисов Геннадий Иванович | Калуга |
| 22 | Яновой Валерий Владимирович | Благовещенск |
СОКРАЩЕНИЯ
ДИ – доверительный интервал
ИМТ – индекс массы тела
МКБ – международная классификация болезней
РКИ – рандомизированное клиническое исследование
СОП – синдром опущения промежности
СОД – синдром обструктивной дефекации
СР – степень рекомендаций
СРК – синдром раздраженного кишечника
УД – уровень доказательности
STARR – степлерная трансанальная резекция прямой кишки
Настоящие рекомендации по диагностике и лечению больных с ректоцеле являются руководством для практических врачей, осуществляющих ведение и лечение таких пациентов. Рекомендации подлежат регулярному пересмотру в соответствии с новыми данными научных исследований в этой области. Рекомендации включают в себя следующие разделы: определение и классификация ректоцеле, диагностика, профилактика, консервативное и хирургическое лечение.
Для отдельных положений рекомендаций приведены уровни доказательности согласно общепринятой классификации Оксфордского Центра доказательной медицины (Таблица 1) [4].
Таблица 1. Уровни доказательности и степени рекомендаций на основании классификации Оксфордского центра доказательной медицины
Степени рекомендаций
А Согласующиеся между собой исследования 1 уровня
В Согласующиеся между собой исследования 2 или 3 уровня или экстраполяция на основе исследований 1 уровня
С Исследования 4 уровня или экстраполяция на основе уровня 2 или 3
D Доказательства 4 уровня или затруднительные для обобщения или некачественные исследования любого уровня
ВАЛИДИЗАЦИЯ РЕКОМЕНДАЦИЙ
Настоящие рекомендации в предварительной версии были рецензированы независимыми экспертами, которых попросили прокомментировать прежде всего то, насколько интерпретация доказательств, лежащих в основе рекомендаций доступна для понимания. Получены комментарии со стороны врачей амбулаторного звена. Полученные комментарии тщательно систематизировались и обсуждались на совещаниях экспертной группы.
Последние изменения в настоящих рекомендациях были представлены для дискуссии на заседании Профильной комиссии «Колопроктология» Экспертного Совета Минздрава России 12 сентября 2013г. Проект рекомендаций был повторно рецензирован независимыми экспертами и врачами амбулаторного звена. Для окончательной редакции и контроля качества рекомендации были проанализированы членами экспертной группы, которые пришли к заключению, что все замечания и комментарии приняты во внимание, риск систематических ошибок при разработке рекомендаций сведен к минимуму.
Данные клинические рекомендации применимы при осуществлении медицинской деятельности в рамках Порядка оказания медицинской помощи взрослому населению с заболеваниями толстой кишки, анального канала и промежности колопроктологического профиля.